- –Рубрики
- –Поиск по дневнику
- –Подписка по e-mail
- –Постоянные читатели
- –Статистика
- Остеохондроз
- Боли в мышцах после физической нагрузки
- Артроз
- Наследственные дефекты нижних конечностей
- Синдром «грушевидной» мышцы
- Травмы
- Бурсит
- Другие причины
- Первая помощь
- Когда следует немедленно обращаться за врачебной помощью?
- Причины
- Проявления
- Принципы лечения
- Спина
- Причины
- Проявления
- Принципы лечения
- Конечности
- Причины
- Проявления
- Принципы лечения
–Рубрики
- ***КУЛИНАРИЯ*** (13)
- вторые блюда (1)
- выпечка (7)
- закуски (4)
- специи, пряности (1)
- ***НАПИТКИ*** (1)
- безалкогольные (1)
- ***ЗАГОТОВКИ*** (2)
- ***КОМП*** (3)
- для новичков (1)
- ***КОПИЛОЧКА СОВЕТОВ*** (4)
- дела домашние (1)
- все обо всем (1)
- *** НАРОДНАЯ МЕДИЦИНА*** (81)
- гимнастика (7)
- красота, здоровье (13)
- массаж (3)
- ***РУКОДЕЛИЕ (0)
- ***САД ОГОРОД*** (26)
- все о вредителях (4)
- палисадник (14)
- цветы (2)
- ***ЭЗОТЕРИКА*** (27)
- заговоры (4)
- молитвы (5)
–Поиск по дневнику
–Подписка по e-mail
–Постоянные читатели
–Статистика
Четверг, 24 Апреля 2014 г. 11:59 + в цитатник
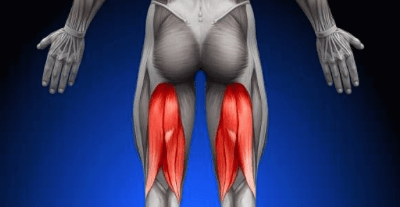 Человеческий организм — совершенный механизм, созданный природой. Но с течением времени или в следствие перенесенных травм происходят сбои в работе некоторых органов. Одной из наиболее частых причин при обращении к хирургу или врачу-остеопату являются жалобы на болевые ощущения в области бедер различной локализации.
Человеческий организм — совершенный механизм, созданный природой. Но с течением времени или в следствие перенесенных травм происходят сбои в работе некоторых органов. Одной из наиболее частых причин при обращении к хирургу или врачу-остеопату являются жалобы на болевые ощущения в области бедер различной локализации.
Факторов возникновения боли достаточно много.

Врач – невролог, городская поликлиника г. Оренбурга. Образование: Оренбургская государственная медицинская академия, Оренбург.
Остеохондроз
При дегенеративно-дистрофическом поражении позвоночных дисков возникают атрофии мышц, острые боли в спине и бедре, нарушения в работе внутренних органов. Факторами развития являются: неравномерная нагрузка на позвоночник и плоскостопие, малоподвижный образ жизни и лишний вес, длительное нахождение в неправильной позе и травматические повреждения.
На первом этапе возникновения патологических процессов в организме пациенты их не чувствуют, что приводит к уменьшению межпозвонкового пространства, обезвоживанию диска и появлению трещин на фиброзном кольце.
Ирина Мартынова. Закончила Воронежский государственный медицинский университет им. Н.Н. Бурденко. Клинический ординатор и невролог БУЗ ВО “Московская поликлиника”.Задать вопрос>>
Это приводит к скованности в движениях, онемению или спазмам мышц, болит задняя поверхность бедра и возникают проблемы с сексуальной жизнью.
Для определения стадии развития заболевания проводится рентген и миелография, МРТ и компьютерная томография. Только после этого назначается медикаментозное лечение и физиотерапевтические процедуры, лечебная физкультура и массаж. Необходимо придерживаться диеты, спать только на ортопедическом матрасе, носить удобную обувь и одежду.
Боли в мышцах после физической нагрузки
 Ежедневные действия, вызывающие сильное напряжение тазобедренного сустава, или чрезмерное активное движение приводят к перегрузкам связок, мышц и сухожилий. Ноющие болевые ощущения могут проявиться в течение некоторого времени на стороне спазмирования воспаленных мышц или суставных поверхностей.
Ежедневные действия, вызывающие сильное напряжение тазобедренного сустава, или чрезмерное активное движение приводят к перегрузкам связок, мышц и сухожилий. Ноющие болевые ощущения могут проявиться в течение некоторого времени на стороне спазмирования воспаленных мышц или суставных поверхностей.

Регулярные тренировки, разогревающие упражнения и дозированная нагрузка помогут избежать болевого синдрома.
Снять боль задней поверхности бедра помогут разогревающие мази или теплые ванны, при отечности тканей — прикладывание льда, домашние обезболивающие средства (ибупрофен, аспирин и др.).
Артроз
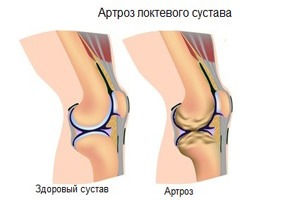 С течением времени изношенные тазобедренные суставы не могут справляться со своим основным амортизирующим назначением. Они начинают ударяться друг об друга во время движения, вызывая тянущие боли задней части бедра и затрудняя передвижение. Артроз возникает в любом возрасте из-за травм и болезней, сильных физических воздействий, постоянной нагрузки на суставы при сидячей или стоячей работе, при нарушении гормонального баланса и вследствие наследственных факторов.
С течением времени изношенные тазобедренные суставы не могут справляться со своим основным амортизирующим назначением. Они начинают ударяться друг об друга во время движения, вызывая тянущие боли задней части бедра и затрудняя передвижение. Артроз возникает в любом возрасте из-за травм и болезней, сильных физических воздействий, постоянной нагрузки на суставы при сидячей или стоячей работе, при нарушении гормонального баланса и вследствие наследственных факторов.
Лечение определяет ревматолог или ортопед после полноценных лабораторных исследований и рентгена. Назначаются хондропротекторы, обезболивающие, сосудистые и противовоспалительные препараты, электрофорез и ультразвук, физио- и микроволновая терапия.
В некоторых случаях может потребоваться хирургическое вмешательство для установки протеза или введения синтетической смазки.
Наследственные дефекты нижних конечностей
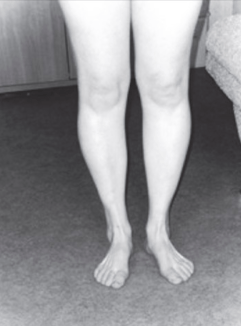 Аномалии развития включают недоразвитие костей и мышц, нервов и сосудов, дисплазию тазобедренного сустава, врожденную деформацию бедра и др. Детские травматологи и ортопеды на основании данных МРТ, КТ и рентгенографии определяют необходимое направление лечения, в зависимости от состояния пациента.
Аномалии развития включают недоразвитие костей и мышц, нервов и сосудов, дисплазию тазобедренного сустава, врожденную деформацию бедра и др. Детские травматологи и ортопеды на основании данных МРТ, КТ и рентгенографии определяют необходимое направление лечения, в зависимости от состояния пациента.
Обычно помогает хирургическое вмешательство и использование специальных ортопедических аппаратов.
Синдром «грушевидной» мышцы
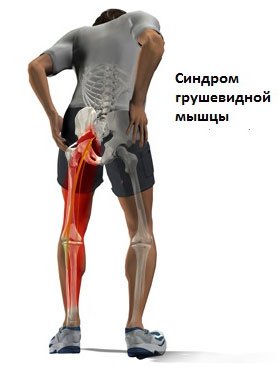 Зажатый седалищный нерв способен вызывать сильную ноющую боль, онемение ног и слабость всего организма. Данный синдром может возникать при перегрузках мышц, травмах и повреждениях, поясничном стенозе и переохлаждении.
Зажатый седалищный нерв способен вызывать сильную ноющую боль, онемение ног и слабость всего организма. Данный синдром может возникать при перегрузках мышц, травмах и повреждениях, поясничном стенозе и переохлаждении.
Диагностика основывается на проведении томографии и рентгена, мануального теста и новокаиновой инъекции.
Комплексное лечение причин и симптомов заболевания включает прием спазмолитиков и обезболивающих препаратов, фармако- и лазеропунктуру, массаж и лечебную физкультуру.
Травмы
 Активная деятельность вызывает большое давление человеческого веса на тазобедренный сустав. От силовой нагрузки его защищают связки, синовиальные сумки и мышцы, которые при ушибе, растяжении и воспалении не способны нормально функционировать, начиная мгновенно болеть.
Активная деятельность вызывает большое давление человеческого веса на тазобедренный сустав. От силовой нагрузки его защищают связки, синовиальные сумки и мышцы, которые при ушибе, растяжении и воспалении не способны нормально функционировать, начиная мгновенно болеть.
Надрывы мышцы бедра и частичные разрывы двуглавой мышцы сопровождаются ощущениями треска и повышением чувствительности с образованием гематомы и сильной боли. Не рекомендуется игнорировать эти симптомы, иначе в будущем возможны серьезные проблемы со здоровьем, которые могут привести к инвалидности.
Любая боль, продолжающаяся более 3-х суток или усиливающаяся при движении, должна быть исследована специалистами-травматологами для качественной постановки диагноза и назначения лечения.
Бурсит
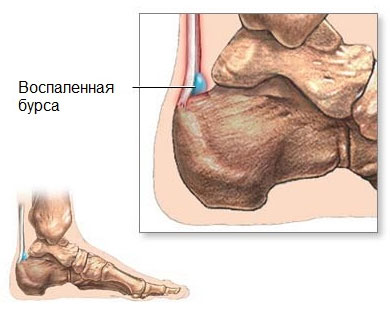 Перенесенные травмы или перегрузки могут вызывать раздражение бурсы в ягодичной мышце и возникновение боли при движении или выполнении некоторых действий. Во время отдыха болевые ощущения снижаются или совсем затухают. Лечебные действия будут направлены на растяжение мышц по задней части бедра и ягодичных мышц.
Перенесенные травмы или перегрузки могут вызывать раздражение бурсы в ягодичной мышце и возникновение боли при движении или выполнении некоторых действий. Во время отдыха болевые ощущения снижаются или совсем затухают. Лечебные действия будут направлены на растяжение мышц по задней части бедра и ягодичных мышц.
Необходимо соблюдать все назначения врача и не допускать последующего травмирования бурсы.
Другие причины
При межпозвонковой грыже диска болевые ощущения начинаются в поясничном отделе позвоночника, проходя по седалищному нерву, отдавая в бедро и ягодицы. Боль зависит от степени ущемления нервных окончаний — может быть острой или режущей, с жжением, онемением или покалыванием.
Препятствует движению человека и вставанию из положения сидя, может приводить к неконтролируемому мочеиспусканию и дефекации. Лечение назначает только лечащий врач-невролог после проведения МРТ пояснично-крестцового отдела позвоночника.
Миозит поражает мускулатуру скелета, приводя к ее напряжению, атрофии и параличу. Причинами являются паразитарные и хронические инфекции, травматические повреждения, напряженная работа в одном положении, переохлаждения и др. Сопровождается острыми болями в поврежденных тканях, повышением температуры и общей слабостью.
При отсутствии грамотного лечения переходит в хроническую форму, волнообразно накатывая при любых неблагоприятных внешних факторах. Терапия сугубо индивидуальна и зависит от факторов возникновения болезни.
Возрастные изменения и климактерический период у женщин приводят к вымыванию кальция и минералов из бедренных костей, делая их хрупкими и уязвимыми к различным травмам. Это является основной причиной перелома шейки бедра, который требует оперативного вмешательства и длительного реабилитационного периода.
Мучительная боль возникает очень быстро, состояние пациента может ухудшаться при любом движении. Для правильной постановке диагноза необходимо проведение рентгенографии в течение короткого срока времени после травмы.
Инфекционные заболевания — остеомиелит и туберкулез костей, болезни мочеполовой системы и абсцессы.
Первая помощь
Желательно обеспечить полный покой больным конечностям и принять обезболивающие препараты. При травмах с отечностью тканей хорошо помогают холодные компрессы, приложенные к больному месту.
При отсутствии отека можно использовать согревающие мази и провести легкий массаж.
Обязательно посмотрите видео с комплексом полезных упражнений
Когда следует немедленно обращаться за врачебной помощью?
Боль — лишь отражение симптома, который свидетельствует о развитии заболевания. Необходимо внимательно прислушиваться к состоянию своего организма и вовремя обращаться за квалифицированной консультацией к специалистам. Это особенно важно, когда острые болевые ощущения сопровождаются снижением подвижности, отеками и покраснением болезненного участка, повышением температуры, головокружением или потерей сознания.
Только квалифицированный врач сможет правильно определить диагноз и назначить соответствующее лечение.
И чем быстрее это будет сделано, тем меньше будет ущерб для мышц и суставов и ниже риск перехода заболевания в хроническую форму, а также менее вероятно возникновение необходимости хирургического вмешательства.
Наиболее распространенным заболеванием периферической нервной системы, приводящим к появлению болей в шее, является шейный радикулит.
В основе этой патологии лежит поражение и ущемление корешков спинномозговых нервов шейного отдела позвоночника.
Причины
Самой частой причиной шейного радикулита являются дистрофические заболевания позвоночника (остеохондроз и спондилоартроз), при которых костные выросты в местах соединения позвонков уменьшают просвет отверстий между ними и сдавливают проходящие корешки спинномозговых нервов, вызывая появление болей.
Причиной также может быть воспаление мышц и связок, расположенных вблизи нерва и давящих на его корешок.
Шейный радикулит может возникнуть и в результате травмы, переохлаждения, интоксикации, как осложнение инфекционного заболевания.
В ряде случаев болезнь является следствием грыжи межпозвоночного диска шейного отдела позвоночника.
Проявления
Для болезни характерна боль в шее. Как правило, она появляется внезапно, бывает резкой и интенсивной. Боль может быть тупой и ноющей, однако движения, усиливающие раздражение корешков (наклон и поворот головы, чиханье и кашель), значительно интенсифицируют боль, которая становится острой, режущей.
«Стреляющие» боли распространяются на мышцы и пальцы рук, «отдают» в затылок, плечо, лопатку. Часто бывает трудно найти удобное положение для сна, по ночам человек просыпается из-за «колющих» болей в руках и шее.
В выраженных случаях возникают ощущения онемения, покалывания, жжения в коже руки, теряется чувствительность, может значительно уменьшиться ее мышечная сила и постепенно наступить атрофия мышц.
Принципы лечения
Лечение шейного радикулита должен проводить врач. Оно направлено в основном на устранение причин, вызвавших возникновение радикулита. Успех во многом зависит от своевременного начала лечения, а выздоровление возможно лишь при настойчивом комплексном лечении.
При лечении шейного радикулита рекомендуется уменьшить нагрузку на шейные позвонки и временно ограничить наклоны и повороты головы, чтобы снять раздражение корешков спинномозговых нервов. Хорошую помощь в тяжелых случаях оказывает шейный бандаж.
В период острого течения болезни в качестве симптоматической терапии эффективны болеутоляющие и противовоспалительные лекарственные препараты, в том числе и местного применения.
Наилучшее средство в период стихания боли — легкий массаж шейно-воротниковой зоны.
После исчезновения болей рекомендуются занятия лечебной физкультурой.
Также применяются физиотерапевтическое лечение, тепловые процедуры.
Спина
Неврологические боли в спине широко встречаются среди всех возрастных групп населения и являются одной из причин роста заболеваемости с временной утратой трудоспособности. Почти 90% людей хотя бы раз в жизни испытывали боли в спине.
Основными заболеваниями, приводящими к появлению болей в спине, являются грудной радикулит и пояснично-крестцовый радикулит.
Причины
Причины появления неврологических болей в спине разнообразны, но есть общее: они вызваны нарушением положения позвоночных сегментов, давлением на те или иные спинальные нервы.
Среди наиболее частых причин следует выделить заболевания позвоночника.
Прежде всего это дистрофически-дегенеративные изменения костных и хрящевых структур позвонков, суставов, из которых наиболее часто встречаются остеохондроз и спондилоартроз. Боль в данном случае развивается из-за повреждения корешков спинномозговых нервов вследствие ущемления и хронической микротравмы костными разрастаниями, нарушений обменных процессов, изнашивания хрящевых поверхностей, богатых болевыми рецепторами.
Другая важная причина возникновения болей в спине — давление на спинальный нерв грыжи позвоночного диска.
К болям в спине могут привести повышенная подвижность и нестабильность отдельных позвоночных сегментов, стеноз позвоночного канала.
Боли в спине могут появиться при патологии околопозвоночных мышц (в результате травмы, инфекции), давящих на корешок.
В качестве прямых причинных факторов могут быть травматические поражения, инфекционные и метаболические заболевания, хронические интоксикации.
Проявления
Для радикулита характерна острая, «стреляющая» боль, возникающая в соответствующем отделе позвоночника, чаще в результате неадекватных физических нагрузок, резких движений, переохлаждения.
Боль уменьшается в покое и усиливается при кашле, чихании.
Часто отмечается искривление позвоночника, обычно со сколиотическим компонентом, напряжение околопозвоночных мышц и значительное ограничение движений в пораженном отделе позвоночника.
Грудной радикулит встречается довольно редко и проявляется болями в межреберных промежутках, усиливающимися при движениях (наклоне и повороте туловища, глубоком вдохе); боль может сопровождаться ощущением онемения, покалывания и жжения по ходу межреберий.
Наиболее распространен пояснично-крестцовый радикулит, при котором боли самого разнообразного характера локализуются в нижнем отделе позвоночника и по ходу седалищного нерва. Боль усиливается при движении, поэтому больной избегает резких движений, при ходьбе наклоняет туловище вперед или в сторону, перенося тяжесть тела на здоровую половину. В постели, чтобы уменьшить боль, человек обычно принимает вынужденное положение с приведенной к туловищу ногой. При преимущественном поражении поясничных корешков боли распространяются на переднюю поверхность бедра. При преобладании поражения корешков крестцового отдела боль распространяется по ходу седалищного нерва (см. ишиас).
Принципы лечения
Лечение грудного и пояснично-крестцового радикулита должен проводить врач. Оно направлено в основном на устранение причин, вызвавших возникновение радикулита. Успех во многом зависит от своевременного начала лечения. Выздоровление возможно лишь при настойчивом комплексном лечении.
Рекомендуется уменьшить нагрузку на позвонки и временно ограничить наклоны туловищем, чтобы снять раздражение корешков спинномозговых нервов.
В период острого течения болезни в качестве симптоматической терапии эффективны болеутоляющие и противовоспалительные лекарственные препараты, в том числе и местного применения.
Наилучшее средство в период стихания боли — легкий массаж.
После исчезновения болей рекомендуются занятия лечебной физкультурой.
Также применяются физиотерапевтическое лечение, тепловые процедуры.
Конечности
Возникновение неврологических болей в конечностях обусловлено поражением крупных и средних периферических нервов. При воспалительном характере процесса — это неврит, а при токсическом, ишемическом или дегенеративном процессе — нейропатия.
Причины
Непосредственными причинами, вызывающими поражение нервных стволов являются инфекции, интоксикации, поствакцинальная аллергия, переохлаждения, травмы, ущемления, опухолевые заболевания, обменные нарушения и др.
Проявления
Проявления поражений нервов сходны; складываются из болевого синдрома, ограничения движений, нарушений чувствительности, силы и объема мышц, снижения рефлексов в зоне, иннервируемой соответствующим нервом. При этом поражение каждого нерва имеет свои особенности.
Особенности поражения локтевого нерва
Нарушение сгибания основных фаланг всех пальцев и концевых фаланг 4–5-го пальца, затруднение приведения пальцев, атрофия («похудание») межкостных мышц. Кисть имеет вид «когтистой лапы». Резко выражен болевой синдром. Отмечается снижение или исчезновение чувствительности внутренней поверхности предплечья, локтевой половины кисти, 1, 5-го пальцев ладонной поверхности и 2, 5-го пальцев на тыльной поверхности. Наблюдаются местные вегетативные и трофические расстройства в виде цианоза, повышенной потливости, истончения кожи.
Особенности поражения срединного нерва
Затруднение или невозможность противопоставления большого пальца, сгибания руки в кулак, ограничение сгибания кисти и пальцев в межфаланговых суставах, отведения большого пальца. Грубо выражена атрофия («похудание») мышц большого пальца, в результате чего кисть имеет характерный вид «обезьяньей лапы». Боли нередко сильные, интенсивные. Чувствительность нарушена на наружной поверхности ладони и на пальцах в области 1—2—3-го и половины 4-го и на тыльной поверхности концевых фаланг 1—2—3-го пальцев.
Характерны местные вазомоторные и трофические расстройства: бледность, цианоз, истончение кожи, повышенная потливость или сухость.
Особенности поражения лучевого нерва
Слабость разгибателей предплечья, кисти, пальцев с атрофией («похуданием») трехглавой мышцы плеча, мышц, разгибающих кисть и пальцы. Наблюдается снижение или потеря чувствительности на наружной поверхности предплечья и тыльной поверхности 1—2—3-го пальцев и кисти. Кисть отвисает, пальцы полусогнуты. Рефлекс с трехглавой мышцы отсутствует. Кисть отечна.
Особенности поражения плечевого сплетения
Плечевое сплетение поражается чаще, чем все остальные. Причинными факторами являются инфекции, интоксикации, травмы, сдавление нерва патологическими процессами в шейной области.
Отмечаются диффузные боли, сопровождающиеся расстройствами чувствительности по всей руке, отмечается атрофия («похудание») мышц руки, плечевого пояса, особенно грубые в дистальных (нижних) отделах, выпадение или резкое снижение рефлексов.
Наблюдаются трофические изменения: отек кисти и предплечья, истончение кожи, изменение цвета кожи, нарушение потоотделения, изменение кожной температуры, пульса.
Характерна резкая болезненность в области над- и подключичных, а также надлопаточных точек, боли по ходу нервных стволов на руке, резкая болезненность в области сплетения при отведении вытянутой руки.
При поражении верхних стволов сплетения наблюдается расстройство чувствительности на наружной поверхности плеча и предплечья, атрофия («похудание») и слабость дельтовидной, двуглавой мышц.
При поражении нижних стволов сплетения наблюдается расстройство чувствительности по внутренней поверхности плеча, предплечья, паралич и атрофия («похудание») дистальных отделов руки.
Особенности поражения бедренного нерва
Характерны боли по переднее-внутренней поверхности бедра, голени и в средней трети паховой складки (месте выхода нерва на бедро). Ограничены разгибание голени, сгибание бедра. Затруднена ходьба по лестнице, прыжки, приседания. Снижена сила четырехглавой мышцы бедра, отмечается ее «похудание» (атрофия). Коленный рефлекс снижен или отсутствует.
Особенности поражения седалищного нерва (ишиас)
Крупнейшим нервом в нашем организме является седалищный нерв. Он начинается на пяти различных уровнях спинного мозга в поясничном отделе позвоночника. Затем седалищный нерв спускается вниз по ноге, разделяясь на более мелкие нервы.
Ишиас — это воспаление седалищного нерва в результате поражения корешков крестцового одела позвоночника. Обычно ишиас бывает односторонним.
Боль может начаться в пояснице, затем возникнуть в ягодице, спуститься по задней поверхности бедра до колена, голени, ступни и кончиков пальцев, пятку. Возможен и другой вариант: боль в пояснице отсутствует, но присутствуют различные комбинации вышеупомянутых болей.
Боль при ишиасе бывает самая разнообразная. Встречаются «стреляющая» боль, жжение, покалывание, «мурашки» и онемение одновременно. Менее болезненные периоды могут сменяться вообще безболезненными периодами. Иногда боль может быть такой жестокой, что человек не может сидеть, стоять, ходить, наклоняться или поворачиваться.
Сопровождается ощущениями похолодания и потливости ноги, онемения кожи, тыльной поверхности стопы и пальцев, «ползания мурашек», нарушением чувствительности. Наблюдаются бледность и цианоз пальцев, местное снижение температуры тела, нарушение оволосения. Мышцы больной ноги теряют тонус и становятся дряблыми, позднее несколько уменьшаются в объеме. Ограничено тыльное разгибание стопы пальцев, ослаблена сила в мышцах стопы и сгибателях голени.
Натяжение седалищного нерва (при наклоне туловища, при поднимании выпрямленной ноги и т. п.) приводит к резкому усилению боли.
Принципы лечения
Лечение должно проводиться под наблюдением врача. Оно зависит от причинного фактора, вызвавшего возникновение заболевания. Лечение должно быть комплексным и поэтапным.
Рекомендуется уменьшить нагрузку на больную конечность, а при ишиасе — и на крестцовый отдел позвоночника. При воспалительном характере процесса назначается противоинфекционное лечение, витаминотерапия.
В период острого течения болезни в качестве симптоматической терапии эффективны болеутоляющие и противовоспалительные лекарственные препараты, в том числе и местного применения.
Наилучшее средство в период стихания боли — легкий массаж.
После исчезновения болей рекомендуются занятия лечебной физкультурой.
Также применяется физиотерапевтическое лечение, тепловые процедуры.
“>







