Любые неприятности со здоровьем чреваты последствиями. Особенно тяжело переносятся пациентами заболевания кожи, носящие злокачественный характер. К сожалению, раковые опухоли, онкология стоят в первых рядах причин смертности больных. В пожилом возрасте возрастают факторы риска возникновения онкологических заболеваний. Лентигинозная меланоцитарная дисплазия считается заболеванием, проявляющим тяжёлые, порой необратимые последствия.
Особое внимание пациенты должны уделять состоянию кожи. Родинки способны оказывать влияние на здоровье организма. Всевозможные новообразования на поверхности кожного покрова желательно отслеживать внимательно, в особенности, если у пациента присутствует наследственная предрасположенность к онкологическим заболеваниям. Пигментация на коже, разные по размеру коричневые пятна и бляшки, родинки, именуются специалистами невусами. Чаще они представляют образования, не несущие угрозы жизни и здоровью человека. Чтобы не допустить злокачественного образования, важно следить за состоянием невуса, при изменении размера, структуры, цвета обратиться к врачу-онкологу либо дерматологу для консультации.

- Что это такое
- Симптоматика дисплазии
- Степень поражения лентигинозной меланоцитарной дисплазией
- Опасность невусов
- Принцип лечения болезни
- Невус диспластический: в чем опасность этого образования?
- Невус диспластический и его особенности
- #5 разновидностей невусов и их особенности
- Какую опасность таит диспластический невус?
- 3 причины появления
- #7 внешних признаков
- #5 основных симптомов преобразования в меланому
- Диагностика (важные анализы)
- Вопрос — ответ
- Удалять или нет?
- Профилактические меры
- Мнение эксперта
- Ирина Дорофеева
- Кристина Стейл
- Материалы и методы исследования
- Результаты исследования
- Выводы
Что это такое
Лентигинозная меланоцитарная дисплазия – опасная разновидность невусов, способная перерасти в злокачественное новообразование. Дисплазия – нетипичная опухоль, возникает в результате неправильного созревания клетки. Ядро клетки увеличивается, изменяется соотношение органов клетки и клеточный полиморфизм. Злокачественная опухоль не возникает в здоровых тканях, почвой для процесса становится изменение в клетках, приводящее к новообразованию. Пятна лентигинозной меланоцитарной дисплазии возможно обнаружить на кожном покрове в молодом возрасте. Обычно встречаются в большом количестве, заметны единичные образования. Преобразуются родинки в злокачественное новообразование примерно за три- девять лет в 45% случаев — короткий промежуток времени.
Пятна, характерные для заболевания, имеют плоское строение или либо слегка возвышаются над кожным покровом. Круглые по форме, с чёткими границами. Окрашены в светло-коричневые и чёрные цвета, достигают в диаметре от пяти до двенадцати миллиметров.Подобные родинки отличаются отсутствием роста волос. Место расположения пятнышек обычно спина, ноги, плечи, периодически – ягодицы, руки, в редких случаях – слизистые оболочки.
Диагностика лентигинозной меланоцитарной дисплазии проводится врачом с использованием специальной лупы (дерматоскоп). Врач способен обнаружить изменение невуса в виде множества мелких точек, расположенных вокруг пятна, изменения окраса и неоднородности. Потом врач назначает дополнительные лабораторные исследования, предоставляющие полную картину состояния пациента.

Симптоматика дисплазии
Первый этап лечения дисплазии зависит от пациента, вовремя обнаружившего недомогание. Лечение начинается с самостоятельного осмотра тела. Если у человека присутствует генетическая предрасположенность к увеличению родинки или множества, следует иметь в виду возможность преобразования пятен в злокачественную опухоль. Первыми и главными симптомами затруднений со здоровьем считаются:
- Зуд, жжение, покалывание в области родинки либо пятна;
- Увеличение пятна на коже в объёмах, возвышение над поверхностью кожного покрова;
- Изменение чёткости пятна, расплывчатость, блеск, ощущение натяжения;
- Изменение цвета;
- Вокруг родинки образуется розовый венчик.
Симптоматика обязана насторожить пациента, промедление недопустимо в подобных случаях. Желательно обратиться за консультацией к врачу дерматологу и онкологу. Доктор направит пациента на гистологию, признанную исчерпывающим методом обнаружения дисплазии. Анализы обычно определяют дисплазию, если обнаруживаются изменения эпидермиса, меланоцитов, развита реакция дермы. Врач обязательно определяет степень выраженности пятна на коже, чтобы предположить факторы риска превращения дисплазии в меланому.
Степень поражения лентигинозной меланоцитарной дисплазией
Причины появления невуса на коже остаются неясными. Факторами риска становятся длительное пребывание человека на солнце, множественность родинок на теле, генетическая предрасположенность, индивидуальные особенности, старение. Известен перечень стадий прогрессирования лентигинозной меланоцитарной дисплазии:
- К первой стадии относится рост меланоцитов;
- Ко второй стадии болезни относят выраженный рост меланоцитов, разрастание невуса;
- К третьей стадии дисплазии относят ярко выраженный характер, обнаруживающий тенденцию к образованию меланомы.
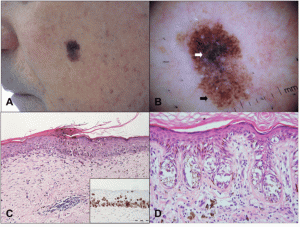
Дисплазия поражает дерму и верхние слои эпидермиса. Особую опасность представляет для пациента быстрое появление на коже диспластических невусов, повышающих риск появления меланомы в семьдесят раз. В отдельных случаях дисплазия становится наследственным заболеванием, которое появляется в результате мутации избранных генов. Они передаются по наследству и активируются в случае, если кожа человека долго и часто подвергается воздействию солнечных лучей.
В медицине принято различать ряд типов множественных лентигинозных меланоцитарных дисплазий:
- Первый тип А: относятся невусы, которые не имеют меланомы.
- Второй тип В: к типу относят невусы, передающиеся по наследству, не имеющие склонности к меланомам.
- Третий тип С: для указанного типа невуса характерен спорадический характер с меланомой.
- Четвёртый тип D-1: семейный дисплатический невус с меланомой.
- Пятый тип D-2: семейный дисплатический невус с меланомой, наблюдается у нескольких членов семьи. Последний тип самый тяжёлый.Провоцирует меланому кожи, риск заболеть повышается в тысячу раз.
Возникновение дисплазий у членов семьи носит признак наследственного синдрома. Если подобное происходит, риск заболеть раком кожи возрастает на сто процентов.
Опасность невусов
Невусы не считаются злокачественными новообразованиями, но играют большую роль в появлении меланомы. Невусы, пятна, являются приобретёнными в течение жизни, распознают на коже по нечеткой форме, превышающей диаметр шесть миллиметров. Образуются на здоровой коже, могут возникнуть из родинки. Характерными чертами пятен на коже считается возможность быстро и хаотично распространяться, что признается меланоцитарным поражением кожного покрова. Пятна представляют нечто среднее между доброкачественным и злокачественным новообразованием. Появление невуса на коже предшествует более серьёзному недугу.
Невус представляет округлость, способную слегка выступать над поверхностью кожи. В центре пятна обычно находится небольшой узелок. Визуально различают несколько типов невусов:
- По форме родинки напоминают глазунью, ореол размыт, в середине расположен выступающий узел.
- Лентигинозное пятно. Слегка выступает над поверхностью кожи либо сплошное, имеет темно-коричневый или чёрный окрас.
- Появление на коже кератонического невуса легко спутать с себорейным кератозом. Пятно темно-коричневого цвета, похожее на бородавку.
- Эритематозное пятно имеет розовый окрас, незначительно возвышается над кожей.
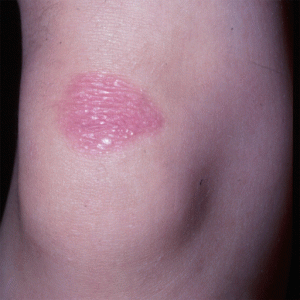
Появление невуса на коже нужно ждать, если человек часто находится на солнце, любит загорать, пренебрегая средствами защиты, присутствуют родинки в большом количестве.
Принцип лечения болезни
Лечение лентигинозной меланоцитарной дисплазии назначается после постановки пациенту окончательного диагноза на основании индивидуальной картины заболевания, с учетом пола, возраста и других особенностей. Терапия заболевания делится на этапы:
- После обнаружения невуса на коже врач проводит осмотр кожного покрова, чтобы исключить или подтвердить наличие прочих очагов. Характерной особенностью признана множественность проявления болезни;
- Удаление злокачественного невуса происходит исключительно хирургическим путём;
- После операции выполняют дополнительно гистологическое обследование;
- Затем лечащий врач даёт рекомендации по уходу за местом поражения, предупреждает о возможном появлении других пятен на коже;
- По необходимости назначаются антисептические, лекарственные мази, гели, медикаменты;
- Немаловажной считается коррекция рациона питания и образа жизни.
Пациент должен помнить, что самым тяжёлым последствием лентигинозной меланоцитарной дисплазии считается меланома. Однако наличествует большая вероятность, что ЛМД перерастёт в доброкачественную опухоль, не представляя угрозы жизни человеку. Неприятным и опасным последствием терапии невуса считается рецидив.
К сожалению, дать стопроцентную гарантию благополучного лечения невозможно. Главное в терапии – своевременность и следование входящих в группу риска. Пациентам необходимо завести карточку, где прописаны правила соблюдения предписаний врача. Пациентам, которые показывают наследственную предрасположенность к меланоме, важно вовремя удалять пятна на коже хирургическим методом.

Невус диспластический: в чем опасность этого образования?
Невус диспластический – такое понятие редко употребляется людьми. В народе невусы называют родинками, порой даже не предполагая, что это порок кожи. Пока такие образования не доставляют хлопот, мы их даже не замечаем, и зря.
На любую новую родинку на теле стоит обратить пристальное внимание и следить за ее метаморфозами, поскольку безобидное с виду пятнышко может превратиться в опасную опухоль и даже стать причиной летального исхода. Так что же такое диспластический невус?
Невус диспластический и его особенности
Диспластический невус относят к пигментным новообразованиям кожного покрова. Такая родинка является скоплением меланоцитов – клеток, относящихся к подвиду нервных, но еще не созревших и вырабатывающих пигмент меланин.
Они проникают в кожу, когда человек пребывает в утробе матери, и в течение жизни выходят на поверхность в виде пятнышек различного размера, имеющих коричневую окраску.
Данное заболевание диагностируется у каждого двадцатого жителя планеты, хотя не обладает ни гендерными, ни возрастными различиями и не может передаваться наследственным путем (от родителей к ребенку переходит лишь предрасположенность к наследованию).
#5 разновидностей невусов и их особенности
Согласно международной классификации, существует несколько видов пигментных новообразований кожи. К основным из них относятся:
- меланоцитарные невусы, которые могут иметь дермальное и эпидермальное происхождение;
- доброкачественные дермальные меланозы;
- врожденные меланоцитарные невусы;
- диспластичесикие меланоцитарные невусы;
- иные невусоподобные образования.
Рассматриваемый в материале тип родинок иначе называют лентигинозной меланоцитарной дисплазией, или невусом Кларка, в честь ученого, посвятившего жизнь изучению его симптомов и особенностей.

Это сложные новообразования, центральная часть которых представлена доброкачественными клетками, а окружают ее лентигиозные меланоцентарные компоненты.
Диспластические невусы в зависимости от размеров, формы и вероятности преобразования в опухоль делят на 2 группы:
- Семейные. Множественные родинки, появляющиеся в результате наследственности. При этом к группе риска относятся все члены семьи, даже те, у которых нет на кожной поверхности никаких пятен.
- Спорадические. Одиночные образования, появляющиеся у людей в течение жизни.
Чаще всего спорадические невусы выглядят как темно-коричневые пятна с выпуклостью по центру. Их размеры могут составлять 1-200 мм.
Встречаются и лентиго – родинки, имеющие плоскую поверхность и окрашенные в коричнево-бурый или черный цвет. Они чуть крупнее, могут доходить до 10-20 см.
Кератолическая форма спорадического невуса выделяется тем, что поверхность укрыта бугорками, имеет светлый коричневый оттенок и размеры от 10 до 20 см.
Эритематозные родинки выглядят на коже, как розовые пятна, размер которых может превышать 20 см.
Какую опасность таит диспластический невус?
За подобными образованиями необходимо внимательно следить, поскольку они, в отличие от обычных родинок, могут перерождаться в злокачественную опухоль.
Вероятность преобразования пигментного диспластического пятна в меланому составляет от 17 до 32%, то есть она очень высока. Во время тестирования людей на предрак кожи эти невусы являются маркерами меланомы и помогают вовремя выявить тех, кто нуждается в профилактике онкологического заболевания.

Под воздействием ультрафиолетового излучения семейные диспластические родинки без малигнизации могут перерождаться в меланому типов B или с малигнизацией в меланому типа D1 и D2. Причем, в случаях, когда у 2-х и более членов семьи на коже имеется такое новообразование, риск его перерождения тысячекратно повышается.
Споратические диспластические образования без малингизации перерождаются в меланому типа A, а с малингизацией – в меланому типа C.
3 причины появления
Диспластический невус имеет отличия, если сравнивать с обычными родинками. Он изначально атипичен, то есть его клетки обладают свойствами опухолевых. Проявиться он может по ряду причин:
- Наследственная предрасположенность. Она может проявиться еще в детстве или же вовсе не дать о себе знать – все зависит от того, в какой среде обитает человек, и какой образ жизни ведет. Но чем ближе родство с теми, у кого имеются диспластические родинки, тем выше вероятность ее проявления.
- Активный рост организма и сопровождающие его гормональные перестройки. Последние в значительной степени влияют на процессы распределения в коже меланоцитов (клеток, отвечающих за выработку меланина), которые ранее не давали о себе знать.
- Бесконтрольный прием солнечных ванн, процедуры в солярии и аппаратная терапия, подразумевающая применение ультрафиолетовых лучей. Доказано, что данный фактор имеет второстепенное значение и самостоятельно не срабатывает, хотя после гиперинсоляции в эпидермисе и дерме скапливается значительное количество меланина. Но он может ускорить процесс в совокупности с наследственным и гормональным.
#7 внешних признаков

Подобного рода образования отличаются от обычных родинок. Диспластический невус достаточно легко распознать по следующим признакам:
- Чаще всего такая родинка будет внешне похожа на яичницу-глазунью: неправильные и нечеткие контуры периферийной части, и выпуклый центр, формы круга или овала.
- Изначально достаточно большая площадь новообразования. Атипичные родинки всегда больше обычных.
- Как правило, диспластические невусы появляются на коже головы (в волосистой части и на лице), спины и поясницы, а также в местах, как правило, скрытых от попадания ультрафиолетовых лучей (на ладонях, стопах, груди, ягодицах, иногда на влагалище).
- Цвет таких родинок неоднородный по причине неравномерного распределения меланоцитов. Это могут быть сразу несколько оттенков коричневого или бежевого. Иногда они бывают красными и даже черными. Чем больше меланина, тем темнее пятно и выше вероятность его преобразования в злокачественную опухоль.
- На фото диспластических новообразований, как правило, можно различить маленькие точки и пятнышки, россыпью расположенные вокруг центральной части.
- В увеличительное стекло хорошо виден кожный рисунок.
- Невус Кларка часто покрыт волосками.
#5 основных симптомов преобразования в меланому
В начале превращения о себе дает знать «синдром малых признаков» – совокупность симптомов и изменений, по которым можно диагностировать начало процесса преобразования. К ним относятся:
- зуд и ощущение дискомфорта в области расположения новообразования, может казаться, что родинку распирает;
- появление над кожными покровами пятен, напоминающих бляшки;
- поверхность родинки перестает быть зернистой, кожный рисунок исчезает – выпуклость становится гладкой, будто налилась;
- по периметру образования иногда наблюдается немного припухший розовый венчик;
- интенсивность цвета пятна меняется.

Невус может оставаться единственным, либо на коже появляются новые родинки, количество которых иногда исчисляется десятками и даже сотнями. Тем не менее, в целом кожные покровы остаются неизмененными.
Диагностика (важные анализы)
При подозрении на наличие диспластического невуса необходимо проконсультироваться у врача-дерматоонколога, который назначит нужные исследования. Это могут быть:
- Дерматоскопия.
- Биопсия накожного элемента. Данное исследование может быть пункционным или тотальным. В первом случае специалист, применив локальную анестезию, при помощи специальной иглы делает забор части родинки. Во втором новообразование целиком удаляют под общей анестезией. Гистологической особенностью данного вида невуса является атипичное (хаотичное) разрастание меланоцитов в поверхностных слоях кожи.
- Цитологическое исследование мазка или соскоба с поверхности – может применяться в качестве альтернативного метода диагностики.
- Иммуногистохимия – самый надежный способ проверки на злокачественность, позволяющий определить фенотип невуса, то есть индивидуальные характеристики, присущие определенному этапу его развития.
Диспластическая родинка – это пограничная форма между доброкачественным новообразованием и злокачественной меланомой, поэтому важно отслеживать ее состояние, чтобы не пропустить момент преобразования.
При любых признаках начала процесса малингизации важно как можно скорее обратиться к специалисту в данной области.
Вопрос — ответ
Какие отличия между привычной родинкой и невусом диспластическим?
Какие отличия между невусом и перерожденной меланомой?
Какие есть методы удаления подобных невусов?
Удалять или нет?

Диспластический невус относится к новообразованиям, возникновение которых невозможно предотвратить. Поэтому при появлении их на теле нужно стать на учет у дерматолога и онколога, внимательно следить за состоянием родинок и следовать указаниям врача, которые, заключаются в следующем:
- регулярно проходить осмотр у специалиста;
- ежедневно самостоятельно проверять состояние имеющихся диспластических образований и отмечать появление каждого нового;
- соблюдать здоровый образ жизни;
- незамедлительное реагировать на внешние изменения таких родинок, то есть обращаться в медучреждение.
При стабильном состоянии новообразований лечить их не нужно.
Удаляются только родинки, меняющие свои характеристики, и одиночные дииспластические невусы.
На подобные образования ни в коем случае нельзя воздействовать никаким физическими методами, будь то лазер, высокочастотный ток (термокоагуляция) или жидкий азот.
Преобразование в меланомы можно предотвратить исключительно с помощью радикального удаления участка кожных покровов, содержащих патологические клетки.
Операция заключается в радикальном иссечении нежелательных тканей до фасции. Перед хирургическим вмешательством они исследуются при помощи лампы Вуда – прибора с ртутно-кварцевыми лампами, дающими длинноволновые ультрафиолетовые лучи, используемые для диагностики кожных патологий, в том числе связанных с отложением меланина.
Лампа позволяет врачу в точности узнать границы участка, подлежащего удалению, что позволяет избежать рецидива в будущем.

Что касается множественных родинок, то они удалению не подлежат. В такое ситуации пациенту назначают обработку пятен раствором 5-фторурацила и контрольные осмотры раз в полгода. В некоторых случаях врач может назначить прием противовирусных препаратов (интерферонотерапия).
За состоянием новообразованием особенно тщательно нужно следить во время беременности, в период приема пероральных контрацептивов, а также при гормональной перестройке.
По любым невусам нужно обращаться к онкодерматологу, который направит к онкохирургу на иссечение (глубокое удаление невуса). Если невус немеланомоопасный, дерматолог может удалить лазером.
Никакие салоны или косметологи к родинкам (невусам) не должны прикасаться, ведь это достаточно опаско. Спящий меланомный невус очень легко «разбудить» пилингами или косметическими выжиганиями.
В этом случае прогноз печальный: образование меланомы, которая не лечится и считается самым агрессивным раком.
Поэтому все косметические процедуры, связанные с родинками, должны проводится после одобрения онкодерматолога. Медики отмечают, что лучше, если человек будет удалять невус у онкохирургов.
Профилактические меры
На данный момент никаких профилактических действий по предотвращению возникновения диспластических невусов и их преображения в раковое образование не разработано.
Врачи лишь рекомендуют раз в 6 месяцев побследоваться у онколога и дерматолога, с осторожностью принимать солнечные ванны. Категорически запрещено подвергать родинки механическому или иному воздействию.
Диспластический невус относят к пигментным новообразованиям, которое может переродиться в меланому. Чаще всего такие родинки появляются по причине генетики.
Они бывают как одиночными, так и множественными. Лечению невус не подлежит – его можно удалить, но только в случае, когда это одиночная родинка.
Мнение эксперта

Ирина Дорофеева
практикующий косметолог
Действительно, риск преображения в меланому значительно выше у подобного невуса, чем у другого вида. Но хочу отметить, что не нужно сильно переживать по этому поводу. Если регулярно посещать онколога, следить за такими родинками, шанс вовремя обнаружить меланому значительно повышается.

Кристина Стейл
дерматолог
Если у вас обнаружили невус диспластический, рекомендую каждый месяц самостоятельно измерять его, чтобы заметить изменения и рост. Помимо этого, раз в полгода-год нужно ходить к онкологу. Удалению подлежат те родинки, за которыми сложно следить (они находятся в труднодоступных зонах), и те, которые быстро меняют свою форму. Также не забывайте защищать свою кожу от УФ-лучей.
Доктора настоятельно рекомендуют регулярно следить за состоянием таких образований на кожной поверхноти, чтобы не упустить момент начала их преобразования в злокачественную опухоль. Также стоит избегать чрезмерно долгого нахождения на солнце и любых повреждений невусов.
В статье приведены наблюдения успешной диагностики диспластического невуса с признаками прогрессирования и «тонкой» меланомы на основании клинических признаков ABCDE. Авторы наблюдали 13 больных, обратившихся к онкологу с пигментными образованиями в 2015–
The article presents observations of successful diagnosis of dysplastic nevi with signs of progression and «thin» melanoma on the basis of ABCDE clinical signs. The authors observed 13 patients who visited oncologist with pigment formations in 2015–2016.
Меланома кожи — редкая, но опасная опухоль, которая происходит из меланоцитов, клеток базального слоя эпидермиса, синтезирующих пигмент меланин. Опухоль в большинстве случаев продолжает синтезировать пигмент, благодаря чему ее можно диагностировать визуально на ранней стадии заболевания. В России в отличие от других стран отмечается высокая смертность от меланомы. По данным МНИОИ им. П. А. Герцена заболеваемость меланомой в России в 2013 г. составила 6,25, смертность — 2,41 на 100 000 населения [1]. В Австралии, Новой Зеландии, США смертность составляет 10–20%. Причиной высокой смертности от меланомы в России является тот факт, что в нашей стране меланома диагностируется в поздней стадии заболевания, когда имеется изъязвление и кровотечение.
В настоящее время выделяют три основные формы меланомы кожи: лентиго-меланома, поверхностно-распространяющаяся и узловая меланома. Первые две формы проходят две фазы развития — фазу горизонтального роста и фазу вертикального роста. В фазе горизонтального роста меланома распространяется в пределах эпидермиса, лишь местами прорастая в дерму, и пока еще не способна давать лимфогенные и гематогенные метастазы. Пятилетняя выживаемость в этой фазе составляет 95–98%. В фазе вертикального роста, когда опухоль возвышается над поверхностью и прорастает в дерму, выживаемость снижается до 30–50%, так как больные погибают от гематогенных метастазов во внутренние органы. Основным фактором прогноза меланомы является толщина опухоли по Бреслоу, которая измеряется в миллиметрах при гистологическом исследовании. «Тонкие» меланомы (толщина опухоли по Бреслоу менее 1 мм) имеют хороший прогноз — 95% пятилетней выживаемости. При толщине опухоли 2–4 мм — пятилетняя выживаемость составляет 63–79%, при меланоме толщиной 4 мм и более — 45%.
Меланома может возникать как на неизмененной коже, так и из диспластического невуса. Диспластический невус был впервые описан W. H. Clark с соавт. [2]. Авторы выявили пигментные образования, которые характеризовались пролиферативной активностью эпидермальных меланоцитов с нарастанием их атипии: неправильно ориентацией, плеоморфизмом, гиперхромными ядрами, изредка фигурами митозов, сегрегацией, склонностью к проникновению как в вышележащие слои эпидермиса, так и в дерму; в последней имелись меланофоры, выраженная лимфоидно-плазмоклеточная инфильтрация, ангиоматоз и нежная фиброплазия. Позже эту картину D. E. Elder с соавт. назвали лентигинозной меланоцитарной дисплазией (ЛМД), так как подобная картина имеет место при простом лентиго [3]. Гольберт с соавт. выделила 3 степени развития ЛМД и показала, что 3-я степень ЛМД приближается к картине меланомы in-situ [4].
Мы наблюдали два типа диспластических невусов [5, 6, 8]. Невусы первого типа обычно наследственные, появляются в детстве или в подростковом возрасте и представляют собой крупные плоские меланоцитарные образования от 0,5 до 1,5 см в диаметре, коричневого, рыжеватого или розового цвета [2, 7]. Феномен множественных диспластических невусов под названием В-К-моль-синдром описали W. H. Clark с соавт. у двух больных меланомой кожи [2]. Позже синдром наследственных родинок при наличии меланомы у родственников получил название FAMM-синдром (Familial Atypical Mole and Melanoma). При наличии этого синдрома риск возникновения меланомы кожи резко возрастает, что хорошо иллюстрировано в литературе [7].
Диспластические невусы второго типа появляются в конце полового созревания и в дальнейшей жизни. Они представляют собой множественные мелкие меланоцитарные образования 0,1–0,4 см в диаметре, однородной окраски коричневого цвета [5–8]. Появление невусов второго типа связано с ультрафиолетовым облучением в детстве или подростковом возрасте в результате частого пребывания на солнце или в солярии. Большинство невусов второго типа располагается на открытых солнцу областях (наружная поверхность верхних конечностей, верхняя часть спины и грудной стенки) и нередко сочетаются с множественными веснушками. Больные с диспластическими невусами как первого, так и второго типа должны быть под наблюдением онколога или дерматолога и осматриваться врачом 1 раз в год.
При гистологическом исследовании диспластических невусов отечественные патоморфологи выделяют три степени ЛМД [4, 7] независимо от того, имеется ЛМД в сочетании с невусными клетками, расположенными внутридермально (смешанный диспластический невус) или при отсутствии невусных клеток в дерме (лентигинозный невус). Определение степени дисплазии невуса очень важно для клинициста, поскольку риск малигнизации возрастает от 1-й к 3-й степени [4, 7]. В последнее время зарубежные авторы также стали выделять высокую и низкую степень дисплазии невуса.
По размерам диспластические невусы подразделяются на малые — до 0,3 см в диаметре, средние — 0,4–0,8 см и крупные — 0,9 см в диаметре и более [7]. Удаление всех диспластических невусов не целесообразно, поскольку они являются доброкачественными образованиями. Опасность представляют диспластические невусы с признаками прогрессирования, т. е. невусы с лентигинозной меланоцитарной дисплазией 2–3 степени, которые имеют высокий риск трансформации в меланому. Наши предыдущие исследования показали, что невусы с признаками прогрессирования можно диагностировать по клиническим признакам ABCDE, которые характерны и для меланомы в фазе горизонтального роста: А (asymmetry) — неправильная форма, В (border) — неровные, волнистые края, С (color) — неравномерная окраска с присутствием коричневых, темно-коричневых или черных тонов, D (diameter) — размеры более 0,4 см, E (evolving) — эволюция, т. е. изменения очага [5, 6, 8]. Чем более выражены клинические признаки ABCDE, тем выше степень дисплазии, определяемая при гистологическом исследовании, вплоть до перехода в меланому in situ [5, 6, 8]. Особое значение имеет признак Е — изменения невуса, которые наблюдаются на протяжении последних 5 лет. Изменения невуса, замеченные в последние 6–12 месяцев, или появление невуса на чистой коже и дальнейший рост его на протяжении 6–12 месяцев характерны для дисплазии 3-й степени или начальной меланомы [5, 6, 8].
В ЗАО «Центральная поликлиника Литфонда» мы с 2009 г. производим эксцизионную биопсию диспластических невусов с клиническими признаками прогрессирования [5, 6, 8]. Иссечение невусов проводим под местной анестезией, иссекая лоскут с подкожной клетчаткой, отступая от видимых границ образования 0,5–1,0 см. Зарубежные клиницисты производят биопсию невуса с отступлением от границ 2–3 мм, при выявлении меланомы они производят реоперацию [9]. Мы отступаем от границ невуса 0,5 см, чтобы избежать повторной операции при выявлении меланомы in situ. При наличии выраженных клинических симптомов ABCDE отступаем от границ 1,0 см, чтобы избежать реоперации при обнаружении «тонкой» меланомы. Согласно рекомендациям ВОЗ при наличии меланомы in situ отступление от границ образования при биопсии должно составлять 0,5 см, а при наличии «тонкой» меланомы — 1,0 см [10]. Перед операцией мы предупреждаем больных, что при необходимости может быть произведена повторная операция — иссечение послеоперационного рубца.
Дерматоскопия применялась нами как вспомогательный метод и подтверждала клинический диагноз. Необходимо отметить, что мы удаляли средние диспластические невусы, в которых клинические симптомы ABCDE были хорошо выражены. Что касается мелких образований — менее 0,4 см, то роль дерматоскопии при принятии решения о биопсии диспластического невуса будет возрастать.
Материалы и методы исследования
С января 2015 г. по апрель 2016 г. в ОАО «Центральная поликлиника Литфонда» произведена эксцизионная биопсия 13 пигментных образованиий с клиническим диагнозом «диспластический невус с признаками прогрессирования». Женщин было 11, мужчин — 2. В возрасте 21–30 лет было 6 больных, 31–40 — 4, 51–60 — 3. Возраст больных обусловлен контингентом, который обслуживается поликлиникой, — в основном это молодые, работающие пациенты. Локализация пигментных образований была различной: брюшная стенка — 4, грудная стенка — 2, поясничная область — 1, ягодичная — 1, верхняя конечность — 4, бедро — 1. У 12 больных имелись пигментные образования средних размеров: от 0,4 до 0,9 см, у одного — более 1,0 см. Неправильная форма образования отмечена у 6 больных, волнистые края — у 7, неравномерная окраска — у 8. У двух больных невус имел правильную округлую форму, ровные края, в этих случаях поводом для иссечения невуса послужило появление его на неизмененной коже (в одном случае 10 месяцев назад, в другом 2 года назад) и увеличение образования от 0,2 до 0,5 см в диаметре в одном случае и до 0,7 см в диаметре в другом.
Результаты исследования
Из 13 удаленных образований в 7 случаях выявлен диспластический невус с признаками прогрессирования: ЛМД 2-й степени — 5 случаев, ЛМД 3-й степени — 2 случая. ЛМД без признаков прогрессирования выявлен в одном случае, внутридермальный невус также в одном случае. В 4 случаях выявлена меланома: в одном — меланома in situ на фоне диспластического невуса, в 3 — «тонкая» меланома (толщина по Бреслоу менее 1,0 мм, уровень инвазии по Кларку — 2 и 3).
Приводим выписки из истории болезни.
Больная К., 22 лет, обратилась к онкологу 23.03.2015 по поводу «родинки» на правой ягодице, которая появилась 6 месяцев назад в виде «точки», постепенно увеличивалась. При осмотре: в правой ягодичной области имеется диспластический невус темно-коричневого, почти черного цвета, 0,4 × 0,3 см, неправильной формы, с неровными границами (рис. 1). Клинический диагноз «диспластический невус с признаками прогрессирования». Образование иссечено под местной анестезией, отступя от видимых границ 1,0 см. Гистологическое исследование — смешанный пигментный невус с ЛМД 2-й степени.
_575.jpg)
Больная П., 39 лет, обратилась к онкологу 10.04.2015 по поводу «родинки» в правой подвздошной области, которая существует много лет, а в последние 2 года во время беременности стала увеличиваться в размерах, потемнела. При осмотре: в правой подвздошной области имеется диспластический невус в виде пятна 0,5 см в диаметре, темно-коричневого цвета с примесью черного, с неровными границами (рис. 2). Клинический диагноз «диспластический невус с признаками прогрессирования». Образование иссечено под местной анестезией, отступя от границ 1,0 см. Гистологическое исследование — смешанный невус с ЛМД 2-й степени.
Больная К., 51 год, обратилась к онкологу 23.05.2015 по поводу пигментного образования на грудной стенке, которое в последние годы стало увеличиваться, менять очертания. При осмотре: на грудной стенке справа имеется слегка возвышающееся пигментное образование 0,9 × 0,8 см, неправильной формы, с неровными границами, неравномерной окраски коричневых и черных тонов (рис. 3). Клинический диагноз «диспластический невус с признаками прогрессирования». Образование иссечено под местной анестезией, отступя от видимых границ 1,0 см. Гистологическое исследование — смешанный пигментный невус с ЛМД 2–3 степени.
.jpg)
Больная Ш., 28 лет, обратилась к онкологу 11.09.2015 по поводу «родинки» на брюшной стенке, которая появилась 8 лет назад, была маленькой, а в последний год стала увеличиваться, темнеть, менять очертания. При осмотре: на брюшной стенке, справа от пупка, имеется пигментное пятно 0,8 × 0,8 см, слегка возвышающееся, неправильной формы, с волнистыми краями, неравномерной окраски — темно-коричневой в центре, светло-коричневой по периферии (рис. 4). Клинический диагноз «диспластический невус с признаками прогрессирования». Образование иссечено под местной анестезей, отступя от границ 1,0 см, с подкожной клетчаткой. Гистологическое исследование — эпителиоклеточная лентиго-меланома, 3-й уровень инвазии по Кларку, толщина по Бреслоу — 0,75 мм.
Больная Н., 23 лет, обратилась к онкологу 27.11.2015 по поводу «родинки» на правой кисти, которая появилась 10 месяцев назад, медленно увеличивалась. При осмотре: на тыльной поверхности правой кисти имеется слегка возвышающийся невус правильной округлой формы, 0,5 см в диаметре, коричневого цвета, более темный в центре (рис. 5). При дерматоскопии — пигментная сеть, пигментные глобулы. Клинический диагноз «диспластический невус с признаками прогрессирования». Образование удалено под местной анестезией, отступя от видимых границ 0,5 см. Гистологическое исследование — смешанный пигментный невус с ЛМД 3-й степени.
_575.jpg)
Больная К., 39 лет, обратилась к онкологу 26.07.2015 по поводу множественных «родинок» на теле. При осмотре: в поясничной области слева имеется диспластичекий невус коричневого цвета, равномерной окраски, 0,6 × 0,4 см. На туловище и конечностях — множественные диспластические невусы 0,1–0,3 см в диаметре, коричневого цвета, равномерной окраски. Диагноз «диспластический невус поясничной области». Рекомендовано динамическое наблюдение, повторный осмотр через 6 месяцев. При осмотре 18.12.2015 — невус в поясничной области увеличился, его размеры составляли 0,8 × 0,5 см, окраска не изменилась. Клинический диагноз «диспластический невус с признаками прогрессирования». Невус иссечен под местной анестезией, отступя от границ 0,5 см, с подкожной клетчаткой. Гистологическое исследование — эпителиоидно-клеточная пигментная лентиго-меланома in situ на фоне диспластического смешанного невуса, удалена в пределах здоровых тканей.
Больной Б., 55 лет, обратился к онкологу 26.02.2016 по поводу «родинки» на левом плече, которая появилась 10 лет назад, в последний месяц стала меняться. При осмотре: в области левого плеча имеется пигментный невус 1,2 × 0,8 см, с четкими неровными контурами, неравномерной окраски — от светло-коричневого до темно-коричневого, почти черного цвета. Клинический диагноз «диспластический невус с признаками дисплазии 2–3 степени, не исключена малигнизация». Произведено иссечение невуса под местной анестезией 2% — 2,0 лидокаина, отступя от краев образования 1,2 см. Гистологическое исследование — эпителиоидно-клеточная неизъязвленная меланома, 2-й уровень инвазии по Кларку, толщина по Бреслоу — менее 0,75 мм, с очагами самопроизвольной резорбции, выраженной лимфоидно-плазмоклеточной инфильтрацией.
Больная З., 29 лет, обратилась к онкологу 15.04.2016 по поводу «родинки» на левом бедре, которая появилась 2 года назад, первоначально имела размеры 0,2 см в диаметре, постепенно увеличивалась, ничем не беспокоила. При осмотре — в средней трети левого бедра на передней поверхности имеется пигментное образование 0,7 см в диаметре, округлой формы, с ровными краями, слегка возвышающееся, коричневого цвета, более темное в центре (рис. 6). При дерматоскопии — пигментные глобулы. Клинический диагноз «диспластический невус с признаками прогрессирования». Под местной анестезией раствором лидокаина 1% — 10,0 образование иссечено, отступя от видимых границ 1,2 см. Гистологическое исследование — пигментная неизъязвленная лентиго-меланома толщиной по Бреслоу менее 1,0 мм, уровень инвазии — 3.
Таким образом, наш опыт показывает, что при наличии среднего или крупного пигментного образования клинические признаки ABCDE дают достаточно оснований для диагностики диспластического невуса с признаками прогрессирования и выполнения эксцизионной биопсии. При биопсии необходимо отступить от видимых границ невуса не менее 0,5 см, так как диспластический невус с ЛМД 2–3 степени и меланома in situ имеют схожую клиническую картину. При наличии выраженных клинических признаках ABCDE, когда можно заподозрить малигнизацию, следует отступать от границ невуса 1,0 см. В наших наблюдениях реоперация ни в одном случае не понадобилась, так как меланома in situ была иссечена, отступя от границ образования 0,5 см, а «тонкая» меланома — 1,0 и 1,2 см.
Выводы
- Клинические признаки ABCDE при наличии пигментного образования 0,4 см и более дают достаточно оснований для диагностики диспластического невуса с признаками прогрессирования и выполнения эксцизионной биопсии.
- Эксцизионную биопсию невуса следует производить, отступя от видимых границ 0,5 см, а при наличии выраженных клинических признаков ABCDE — 1,0 см, чтобы избежать повторной операции при выявлении начальной меланомы.
Литература
- Каприн А. Д., Старинский В. В., Петрова Г. В. Злокачественные новообразования в России в 2013 году (заболеваемость и смертность). М., 2015.
- Clark W. H., Reimer R. R., Greene M., Ainsworth A. M., Mastrangelo M. J. Origin of Familial Malignant Melanomas from Heritable Melanocytic Lesions. The B-K mole Syndrom // Archives of Dermatology. 1978. Vol. 114, № 5, 732–739.
- Elder D. E., Leonardi J., Goldman J., Goldman S. C., Greene M. H., Clark W. H. Displastic Nevus Syndrome. A Pfenotypic Assotiation of Sporadic Cutaneous Melanoma // Cancer. 1980, № 8.
- Гольберт З. В., Червонная Л. В., Клепиков В. А., Романова О. А. Лентигинозная меланоцитарная дисплазия как предшественник развития злокачественной меланомы // Архив патологии. 1982, 12, 36–41.
- Романова О. А., Артемьева Н. Г. Хирургическая профилактика меланомы кожи // Онкохирургия. 2013, № 3, с. 12–18.
- Романова О. А., Артемьева Н. Г., Ягубова Э. А., Марычева И. М., Рудакова В. Н., Вещевайлов А. А. Тактика ведения пациента с диспластическм невусом // Клиническая дерматология и венерология. 2015, № 2, т. 14, 92–97.
- Червонная Л. В. Пигментные опухоли кожи. М., 2016.
- Романова О. А., Артемьева Н. Г., Ягубова Э. А., Марычева И. М., Рудакова В. Н., Вещевайлов А. А. Принципы эксцизионной биопсии диспластического невуса в амбулаторных условиях // Онкология. 2016, № 1, т. 5, 36–41.
- Smith M. A. Диспластический невус. Дерматология. Атлас-справочник практикующего врача. Пер. с англ. 2012. С. 288–291.
- Richard P., Usatine M. Меланома. Дерматология. Атлас-справочник практикующего врача. Пер. с англ. 2012. С. 324–335.
О. А. Романова 1 , кандидат медицинских наук
Н. Г. Артемьева, кандидат медицинских наук
М. Г. Солохина
ОАО Центральная поликлиника Литфонда, Москва







