- Об авторе
- Диагностические признаки и критерии
- Диагностирование болезни на ранней стадии
- Лабораторные и инструментальные методы диагностики
- Анализы на ревматоидный артрит
- Рентген, МРТ и другие инструментальные методы
- Дифференциальная диагностика ревматоидного артрита
- Клиническая картина
- Системные проявления
- Диагностика
- Лабораторные анализы
- Рентгенография
- Ультразвуковое обследование
- Артроскопия
- Критерии диагностики
- Лечение
- Медикаментозная терапия
- Местное лечение
- Диетотерапия
- Физиотерапия
- Оперативное вмешательство
- Клинический осмотр
- Лабораторная диагностика артрита
- Инструментальные методы исследования для диагностики артрита
- Рентгенография сустава
- Ультразвуковое исследование сустава
- Компьютерная томография
- Магнитно-резонансная томография
- Сцинтиграфия
- Артроскопия
- Пункция сустава
- Артрография
Об авторе

Юлия Войнова
Врач-ревматолог, кандидат медицинских наук.
Сфера научных интересов: кардиоваскулярная патология при системных заболеваниях соединительной ткани, современные методы в диагностике и лечение ревматоидного, псориатического, подагрического и других артритов, реактивные артриты.
Автор методики и компьютерной программы ранней диагностики сердечной недостаточности у больных системной красной волчанкой, организатор и ведущий школ для пациентов.
-
This author does not have any more posts.
Диагностика ревматоидного артрита (РА) это довольно сложная задача для специалистов любого профиля. При типичном клиническом течении заболевания постановка диагноза обычно не вызывает трудностей, однако многообразие вариантов этой патологии не всегда позволяет заподозрить и вовремя диагностировать болезнь.
Диагностические признаки и критерии
Особую сложность представляет диагностика заболевания на ранней стадии, когда симптомы весьма неспецифичны (например, небольшое повышение температуры тела, слабость, утомляемость), нет типичного симметричного полиартрита и характерных рентгенологических изменений, а лабораторные показатели не всегда свидетельствуют однозначно в пользу этой болезни.
Диагностика в развёрнутой стадии болезни базируется на совокупности ряда признаков и критериев. Так, в первую очередь специалисты обращают внимание на сочетание хронического симметричного полиартрита (то есть поражение сразу нескольких суставов), характерных изменений на рентгене (эрозии, околосуставной остеопороз) и положительных лабораторных проб.
Существуют так называемые диагностические критерии ревматоидного артрита, которые позволяют достоверно поставить этот диагноз. Эти критерии следующие:
- Ощущение скованности, преимущественно утром (после сна), в пораженных суставах как минимум 1 час.
- Артрит минимум 3 суставных областей.
- Артрит кистей.
- Наличие симметричного артрита (то есть одномоментное поражение суставов на обеих половинах тела, например пястно-фаланговые суставы справа и слева одновременно).
- Ревматоидные узелки.
- Ревматоидный фактор.
- Рентгенологические признаки РА.
Наличие МИНИМУМ 4 из 7 представленных критериев делает диагноз РА достоверным! Кроме того, критерии 1-4 включительно должны наблюдаться у пациента КАК МИНИМУМ 6 недель!
Более современными и достоверными являются диагностические критерии ревматоидного артрита Американской коллегии ревматологов (ACR) 2010 года, которые представляют собой бальную систему, где каждому симптому и признаку присваивается балл, которые потом суммируются. Эти критерии следующие:
A. Поражение суставов:
- 1 крупный сустав – 0 баллов
- 2-10 крупных суставов – 1 балл
- 1-3 мелких суставов – 2 балла
- 4-10 мелких суставов – 3 балла
- более 10 суставов, из которых как минимум 1 мелкий – 5 баллов
B. Тесты на РФ и АЦЦП:
- Отрицательные – 0 баллов
- Слабо положительные тесты на РФ и АЦЦП – 2 балла
- Сильно положительные тесты на РФ и АЦЦП – 3 балла
C. Повышение СОЭ и С-реактивного белка:
- СОЭ и С-реактивный белок в норме – 0 баллов
- Повышение СОЭ и С-реактивного белка выше нормы – 1 балл
D. Длительность присутствия симптомов:
- Менее 6 нед – 0 баллов
- Более 6 нед – 1 балл
Наличие как минимум 6 баллов из всех категорий (A-D) делает диагноз достоверным!
Диагностирование болезни на ранней стадии
Данные диагностические критерии хорошо “работают” при наличии развёрнутой, выраженной симптоматики заболевания. Но давно доказано, что наиболее эффективного результата лечения можно добиться именно на ранней стадии РА. По этой причине диагностика ранних признаков этой патологии это одна из наиболее важных и сложных задач современной ревматологии. Однако разработаны “рабочие” критерии диагностики раннего ревматоидного артрита:
- Наличие артрита не менее 3 суставов;
- Суставы поражены симметрично (то есть на обеих половина тела);
- Вовлечение в патологический процесс в первую очередь суставов кистей;
- Скованность утром в суставах не менее 30 минут;
- Повышение СОЭ до 25 мм/час и более.
Лабораторные и инструментальные методы диагностики
Анализы на ревматоидный артрит
В диагностике ревматоидного артрита имеют значения как инструментальные, так и лабораторные методы обследования. Наиболее важным и современным маркёром этой патологии является определение АЦЦП (антитела к циклическому цитруллинированному пептиду). Обнаружение этого показателя у больных РА стало важной вехой в разработке эффективной диагностики болезни, поэтому на сегодняшний день именно АЦЦП являются наиболее чувствительным и специфичным лабораторным критерием болезни.
Огромное значение определению АЦЦП придается еще и потому, что они очень полезны при диагностике именно ранних проявлений артрита. АЦЦП обладают высокой специфичностью при этой болезни, поэтому положительный тест на АЦЦП с большой долей вероятности свидетельствует в пользу данного диагноза, тогда как другие маркеры, о которых речь пойдет ниже, могут давать ложноположительный результат при других заболеваниях или вовсе быть отрицательными. Повышение АЦЦП более 5 Единиц/мл достоверно свидетельствует в пользу РА (достоверность порядка 70-80%).
Необходимо обратить внимание на изменения в анализах при ревматоидном артрите, имеют значения повышение СОЭ, С-реактивного белка, изменения в общем анализе крови (обращают внимание на следующие показатели: количество эритроцитов и гемоглобина, лейкоцитов, тромбоцитов). Все эти изменения носят неспецифический характер, то есть указывают на наличие в организме какого-либо воспалительного процесса (любого) и могут лишь натолкнуть на мысль об артрите.
Более информативным в диагностике является определение ревматоидного фактора (РФ) в сыворотке крови и суставной жидкости. Однако следует помнить, что РФ может и отсутствовать (серонегативная форма РА) или же появиться потом, на более поздних стадиях. Кроме того, он может давать ложноположительный результат у пожилых людей и при других хронических болезнях (например, хроническом гепатите, тиреоидите и др.). Наличие только лишь положительного ревматоидного фактора не дает врачу право однозначно ставить диагноз ревматоидного артрита, однако при наличии еще и соответствующей клинической картины в виде типичного полиартрита, делает этот диагноз достоверным.
Другие показатели воспаления, такие как антинуклеарные антитела и LE-клетки также могут обнаруживаться у некоторых пациентов. При исследовании синовиальной (суставной) жидкости обращают внимание на следующие изменения: повышение содержания лейкоцитов, увеличение белка, снижение концентрации глюкозы.
Рентген, МРТ и другие инструментальные методы
Среди методов инструментальной диагностики имеет значение рентгенография пораженных суставов. Изменения на рентгене довольно типичны, что позволило выделить так называемые рентгенологические стадии ревматоидного артрита:
- Околосуставной остеопороз.
- Сочетание околосуставного остеопороза, некоторого сужения суставной щели и единичных узураций (эрозий).
- Наличие значительного сужения суставной щели и множественные эрозии.
- Сочетание указанных выше признаков и формирование костного анкилоза (то есть полного обездвиживания сустава).
Определение рентгенологических признаков артрита позволяет назначить соответствующее лечение и предположить прогноз заболевания. Однако наиболее достоверным методом визуализации суставов является, конечно же, магнитно-резонансная томография (МРТ). Так, МРТ может выявить признаки ревматоидного артрита еще до выраженных изменений на рентгене (так называемая, дорентгенологическая стадия). При исследовании определяется своеобразный “костный отёк”, который является предвестником эрозий при этом заболевании.
Ультразвуковое исследование суставов наиболее информативно при наличии жидкости (выпота) в суставах, то есть синовите.
При развитии внесуставных поражений при данном заболевании имеют значение следующие методы диагностики: УЗИ внутренних органов, эхокардиоскопия, рентгенография или КТ грудной клетки и др.
Дифференциальная диагностика ревматоидного артрита
Ревматоидный артрит дифференцируют с другими воспалительными заболеваниями суставов (реактивными артритами и артропатиями, спондилоартритом), системной красной волчанкой, системной склеродермией, остеоартритом, подагрой. При подозрении на ревматоидный артрит вам незамедлительно следует обратиться к врачу-ревматологу.
Ревматоидный артрит считается одной из наиболее распространённых болезней среди всех хронических воспалительных патологий. По последним данным, уровень заболеваемости в мире составляет примерно 0,8–1% от общей популяции. Установлено, что женщины гораздо чаще болеют, чем мужчины (по статистике 3 к 1).
Ведущими симптомами заболевания являются постоянные болезненные ощущения в суставах, их воспаление и нарушение функции. Быстрое прогрессирование патологического процесса ведёт к значительному снижению качества жизни больного и ранней инвалидизации. Согласно клинической статистике, примерно каждый второй пациент получает инвалидность в течение первых пяти лет болезни. Кроме того, различные сопутствующие патологии существенно сказываются на продолжительности жизни.
Единственный способ предотвратить прогрессирование ревматоидного артрита – это осуществление диагностики на ранних стадиях и своевременное начало активного лечения.
Клиническая картина

Начало заболевания характеризуется развитием суставного синдрома. Пациенты высказывают жалобы на болезненные ощущения в мелких суставах рук и ног. Клинической картине артрита могут предшествовать боли в мышцах, бурситы и тендиниты. На ранней стадии поражение суставов носит нестойкий характер. В некоторых случаях наблюдается спонтанная ремиссия (выздоровление). Типичные симптомы ревматоидного артрита:
- Симметричное поражение мелких суставов.
- Спустя некоторое время в патологический процесс вовлекаются и другие суставы (лучезапястные, локтевые, плечевые, голеностопные, коленные, тазобедренные и др.).
- На начальных стадиях боли отмечаются только при физической активности, но при прогрессировании уже появляются и в покое.
- Отёчность и покраснение воспалённых суставов.
- Симптом утренней скованности имеет первостепенное значение при диагностике артрита, если продолжается не менее 60 минут.
- Активные и пассивные движения ограничены.
- Боковые отклонения фалангов пальцев. Частые подвывихи и длительное напряжение отдельных групп мышц приводит к тому, что пальцы принимают противоестественное положение. Спустя несколько лет подобные изменения становятся необратимыми. Довольно-таки часто у пациентов наблюдается отклонение пальцев рук кнаружи, при этом кисть приобретает характерный вид, напоминающий «плавник моржа».
- Деформации суставов. Всему виной – распространение патологического процесса на хрящевую ткань и кости.
- Анкилозы (неподвижность сустава), связанные с разрушением хрящевой ткани и изменением формы суставных поверхностей костей.
Правильная оценка клинических симптомов имеет достаточно важное значение в диагностике ревматоидного артрита на ранних стадиях.
Системные проявления
Клиническая картина ревматоидного артрита не ограничивается симптомами поражения различных групп суставов. В большинстве случаев также наблюдаются системные проявления болезни. Уже на начальных стадиях отмечаются неспецифические симптомы воспаления, такие как подъём температуры, ощущение слабости, нарушение сна, быстрая утомляемость и т. д. Какие органы могут поражаться при ревматоидном артрите:
-
Мышцы. Практически с самого начала заболевания появляется боль в мышцах. Спустя некоторое время развивается воспаление мышц и их атрофия, которая проявляется слабостью, снижением тонуса, силы и объёма поражённых мышц.
Диагностика

При постановке диагноза ревматоидный артрит учитывают выраженность клинических симптомов и данные лабораторно-инструментальных методов исследования. Наибольшее значение имеет ранняя диагностика заболевания. В то же время выявить патологию на начальных стадиях – задача довольно-таки сложная. Какие методы диагностики ревматоидного артрита применяют чаще всего:
- Лабораторные тесты.
- Рентгенография.
- Электрокардиография (ЭКГ).
- Артроскопия.
- Ультразвуковое обследование.
- Компьютерная томография (КТ).
- Магнитно-резонансная томография (МРТ).
На сегодняшний день самым информативным диагностическим методом является МРТ.
Лабораторные анализы
Для диагностики ревматоидного артрита анализы имеют огромное значение.
Рентгенография

Практически во всех случаях для постановки диагноза и анализа динамики болезни применяют рентгенографию. Околосуставной остеопороз – это один из первых рентгенологических симптомов раннего ревматоидного артрита. Также сужение суставной щели будет указывать на разрушение хрящевой ткани. По мере прогрессирования заболеванию начинают появляться костные эрозии (структурные нарушения). По их количеству и скорости возникновения новых дефектов можно определить характер течения артрита.
При запущенных формах наблюдается выраженные патологические изменения суставных поверхностей костей. Заключительная фаза болезни характеризуется развитием анкилозов (неподвижности суставов).
Ультразвуковое обследование
В настоящее время одним из наиболее доступных, высокоинформативных, безопасных и экономичных методов диагностики ревматоидного артрита на ранних стадиях считается ультразвуковое обследование. В отличие от рентгенологического исследования УЗИ позволяет изучить состояние околосуставных мягких тканей и выявить патологические изменения в связках, мышцах, хрящах, синовиальных сумках и суставной капсуле.
Каких-либо противопоказаний к выполнению ультразвукового исследования не приписано. При необходимости подобный метод применяется даже у новорождённых детей. Сейчас практически в каждом медицинском учреждении работают кабинеты ультразвуковой диагностики.
Артроскопия
В некоторых случаях приходится прибегать к артроскопическим методам исследования. Благодаря артроскопии можно выявить воспалительные и дегенеративно-дистрофические очаги во внутрисуставных структурах. Также вполне реально осуществить биопсию, которая заключается во взятии небольшого участка ткани для дальнейшего исследования. Кроме того, артроскопия нередко одновременно проводиться с диагностической и терапевтической целями.

Сегодня лучшим визуализационным методом при диагностике ревматоидного артрита является магнитно-резонансная томография (МРТ). Она даёт возможность досконально изучить состояние органов и тканей. Для большинства пациентов процедура проведения МРТ абсолютно безопасна. Тем не менее не всегда можно задействовать этот метод диагностики. Противопоказания к проведению МРТ:
- Кардиостимулятор.
- Металлические имплантаты.
- Клипсы на кровеносных сосудах головного мозга.
- Стенты в коронарных артериях.
- Искусственные протезы сердечных клапанов.
- Беременность на раннем сроке.
- Инородные тела в организме неизвестного происхождения.
Специальной подготовки к выполнению МРТ никакой не требуется. В общей сложности исследование проходит в течение 45–90 минут. УЗИ и рентгенография значительно уступают этому диагностическому методу по информативности и точности получаемых данных.
Критерии диагностики

Благодаря современным критериям диагностики ревматоидного артрита, разработанные учёными шесть лет назад, значительно упростилась постановка диагноза на ранних стадиях. Многие специалисты сходятся во мнении, что эта схема даёт возможность определиться с наличием суставной патологией уже в первые сутки от начала заболевания. Диагностические критерии ревматоидного артрита включают:
Как правило, для постановки достоверного диагноза ревматоидный артрит необходимо выявить, по крайней мере, один воспалённый сустав, исключить другую суставную патологию и набрать не менее 6 баллов по классификационным критериям.
Чтобы врач понял, с каким видом артрита имеет дело (ревматоидным, ревматическим, реактивным или любым другим) и назначил соответствующее лечение, ему необходимо распознать симптомы заболевания и провести тщательную диагностику, включающую лабораторные анализы, рентгенографию, ЭКГ, УЗИ, КТ, МРТ и т. д.
Лечение
Комплексный подход является доминирующим в лечении ревматоидного артрита. Главная цель терапии – это избавить больного от клинических симптомов заболевания, добиться стойкой ремиссии и предупредить разрушение суставов, нередко приводящих к инвалидизации. Для этого задействуют все доступные терапевтические методы, которые включают:
Медикаментозная терапия
Нестероидные противовоспалительные препараты и глюкокортикоиды – это основные лекарства для борьбы с болевым синдромом и ревматоидным воспалением. Как правило, начинают лечение с назначения традиционных НПВС:
- Диклофенак.
- Вольтарен.
- Ибупрофен.
- Наклофен.
- Напроксен.
- Нимесулид.
- Дексалгин.
Для усиления обезболивающего и противовоспалительного действия применяют препараты НПВС как в виде таблеток и капсул, так и в виде мазей, кремов или гелей. К глюкокортикостероидам переходят в том случае, если наблюдается высокая активность заболевания и/или лечение НПВС оказалось неэффективным. Самый популярный препарат из этой группы является преднизолон, необходимую дозировку которого определяет лечащий врач. Кроме того, базисными препаратами в терапии ревматоидного артрита считаются:
- Хинолины (Делагил).
- Сульфаниламиды (Сульфазалазин).
- Тауредон.
- Купренил.
- Метотрексат.
- Азатиопирин.
- Циклофосфамид.
Терапевтический эффект от приёма базисных препаратов наступает через 60 –90 дней. Принимать их необходимо длительно (от 6 месяцев и более).
Местное лечение

Как показывает клиническая практика, ни одна комплексная терапия ревматоидного артрита не обходится без методов местного лечения. Чтобы подавить активность воспаления синовиальной оболочки применяют внутрисуставные введения глюкокортикостероидов. Чаще всего задействуют следующие лекарственные препараты:
Хотелось бы отметить, что повторное введение глюкокортикостероидов внутрь одного и того же сустава не проводят чаще, чем 1 раз в 90 дней. Кроме того, достаточно эффективны комбинированные компрессы с Димексидом, нестероидными противовоспалительными препаратами, Эуфиллином, Гепарином, Дипроспаном. Терапевтический курс составляет не более 10 процедур.
Диетотерапия
Правильная диета играет немаловажную роль в комплексном лечении пациентов с ревматоидным артритом. Положительное влияние на течение заболевания оказывают разгрузочные, молочно-растительные и вегетарианские рационы питания. Замечено, что к обострению активности ревматоидного воспаления в суставах может приводить такие продукты, как кукуруза, пшеница, жирное мясо, апельсины, мандарины, молоко и др.
Особой популярностью пользуется сырая овощная диета, в которой отсутствуют продукты животного происхождения, полуфабрикаты, соль и сахар. Доказана эффективность непродолжительной разгрузочной диеты (7–8 дней) с переходом на вегетарианский рацион.
Если вы хотите, чтобы диетотерапия оказалась эффективной, необходимо обратиться за помощью к специалисту.
Физиотерапия
Огромное значение при лечении ревматоидного артрита придаётся физиотерапии. Стоит заметить, что большинство физиотерапевтических процедур, а также лечебная физкультура и массаж выполняются при низкой и умеренной активности заболевания. Какие физиотерапевтические процедуры могут применяться:
- Электрофорез.
- Ультразвук.
- Лазеротерапия.
- Ультравысокочастотная терапия.
- Грязевые аппликации.
- Водолечение.
- Иглорефлексотерапия.
При острой стадии воспалительного процесса основные виды физиотерапии противопоказаны. Однако в период ремиссии ревматоидного артрита для многих пациентов лечебная физкультура, массаж и физиопроцедуры считаются обязательными компонентами реабилитационной программы, которая подбирается индивидуально, учитывая тяжесть и характер заболевания.
Оперативное вмешательство

Если ревматоидный артрит привёл к тяжёлым деформациям суставов, то иной раз ничего не остаётся, кроме как применить хирургическое лечение. Широко используются оперативные методики по удалению поражённой синовиальной оболочки, искусственному закрытию или созданию нового сустава.
В тех случаях, когда невозможно провести операцию по восстановлению разрушенного сустава, выполняют эндопротезирование. Современное оборудование и квалификация врачей позволяет провести замену практически любого поражённого сустава (локтевого, плечевого, тазобедренного, коленного, и др.) на искусственный.
Для диагностики артрита применяется следующий алгоритм:
- Клинический осмотр.
- Лабораторные методы исследования.
- Инструментальные методы исследования.
Клинический осмотр
Обычно для правильной диагностики и уточнения этиологии артрита необходима  консультация узкого специалиста:
консультация узкого специалиста:
- ревматолога (для исключения ревматоидного, реактивного артритов),
- травматолога (для исключения посттравматических артритов),
- дерматолога (для исключения псориаза),
- инфекциониста (для исключения инфекционных заболеваний, течение которых может осложниться артритами – иерсиниоза, гепатита и прочих),
- фтизиатра (для исключения туберкулезного артрита) и других.
Клинический осмотр у специалиста начинается с подробной беседы, во время которой врач собирает:
- анамнез заболевания (подробно расспрашивает о симптомах, длительности заболевания, связи симптомов с физической нагрузкой и других особенностях течения заболевания),
- анамнез жизни (выясняет наличие вредных привычек, сопутствующих заболеваний, особенности образа жизни, предшествующих травм и операций),
- семейный анамнез (наличие или отсутствие предрасположенности к определенной патологии).
Далее следует непосредственно осмотр, который включает:
- выявление внешних изменений пораженного сустава (деформация, отек, гиперемия);
- выявление болезненности в суставе (в покое, при пальпации и при движении);
- определение объема движений в суставе;
- определение мышечного тонуса;
- исследование чувствительности.
Затем специалист назначает необходимые лабораторные исследования для подтверждения диагноза.
Лабораторная диагностика артрита
 Общий анализ крови. Изменения в общем анализе крови зависят от разновидности артрита. Их может вообще не быть или они могут быть минимальными (во время ремиссии при хронических артритах). Для всех острых артритов и хронических в стадии обострения характерно ускорение СОЭ. При инфекционном артрите бактериальной этиологии наблюдается также повышение количества лейкоцитов со сдвигом формулы «влево». Если артрит носит аллергический характер, то может быть повышение количества эозинофилов.
Общий анализ крови. Изменения в общем анализе крови зависят от разновидности артрита. Их может вообще не быть или они могут быть минимальными (во время ремиссии при хронических артритах). Для всех острых артритов и хронических в стадии обострения характерно ускорение СОЭ. При инфекционном артрите бактериальной этиологии наблюдается также повышение количества лейкоцитов со сдвигом формулы «влево». Если артрит носит аллергический характер, то может быть повышение количества эозинофилов.- Биохимический анализ крови:
- нарушение соотношения между белковыми фракциями – наблюдается при многих вида артритов и говорит о наличии воспалительного процесса;
- мочевая кислота, серомукоид – повышаются при подагре;
- сиаловые кислоты – повышаются при острой фазе воспаления, подагре;
- фибриноген – повышается в острой фазе воспаления.
- Иммунологические показатели:
- С-реактивный белок – неспецифический показатель, говорит о выраженном воспалительном процессе и повышается при многих видах артритов (реактивном, ревматоидном, инфекционных и других);
- ревматоидный фактор – повышается при ревматоидных артритах;
- антинуклеарные антитела (АНА) – могут повышаться при ревматических процессах, системных заболеваниях соединительной ткани (системная красная волчанка, склеродермия и другие);
- антитела к односпиральной ДНК (антитела к ds DNA) и к двуспиральной ДНК (антитела к ss DNA) – являются разновидностью АНА, повышаются при ревматоидном артрите и некоторых других заболеваниях;
- циркулирующие иммунные комплексы – также могут повышаться при ревматоидном артрите;
- α-1-кислый гликопротеин – повышается в острой фазе воспаления (при реактивном, ревматоидном и некоторых других артритах).
- Другие узкоспециализированные исследования:
- уровень комплемента (увеличивается при системной красной волчанке, а С3 и С4 компоненты комплемента обычно снижаются при ревматоидном артрите);
- уровень специфических иммуноглобулинов;
- специфические антитела, направленные против некоторых видов инфекций (могут запускать аутоиммунный процесс);
- генетические исследования (анализ на антиген HLA – B 27) – проводятся при некоторых видах реактивных артритов.
Инструментальные методы исследования для диагностики артрита
Рассмотрим различные инструментальные методы, которые могут применяться для диагностики артрита.
Рентгенография сустава
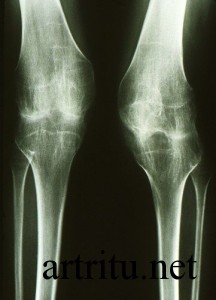 Это основной метод диагностики артрита суставов. Он является безболезненным, неинвазивным, несет небольшую лучевую нагрузку на организм (в отличие от компьютерной томографии).
Это основной метод диагностики артрита суставов. Он является безболезненным, неинвазивным, несет небольшую лучевую нагрузку на организм (в отличие от компьютерной томографии).
Используется обычно неоднократно, вначале для диагностики артрита, затем – для контроля динамики процесса во время лечения.
Рентгенография может определить состояние костных структур, полости сустава, но не визуализирует состояние мягких тканей (мышц, суставных дисков, связок). Она выявляет:
- наличие травматических повреждений;
- некоторые воспалительные изменения (например, если инфекционный процесс затрагивает костную ткань);
- новообразования костной ткани;
- деструкцию и деформацию суставных поверхностей кости, наличие разрастаний костной ткани (остеофитов);
- характер изменения полости сустава (ее сужение, наличие в ней инородных тел – костных отломков, «суставной мыши» и других).
Рентгенография может проводиться в нескольких проекциях:
По показаниям могут также проводиться снимки при выполнении функциональных проб (во время максимального сгибания и разгибания в суставе). Функциональные пробы обычно используются при диагностике поражений позвоночника.
Обычно, помимо пораженного сустава, одновременно проводится рентгенография симметричного «здорового» сустава (с целью сравнения).
Ультразвуковое исследование сустава
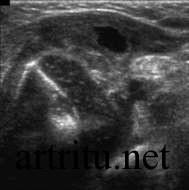 Относится к вспомогательным методам. Большая плотность костной ткани не всегда дает возможность получить четкое изображение суставной полости. Поэтому УЗИ обычно используется для диагностики артритов крупных суставов, которые расположены поверхностно и легко визуализируются со всех сторон с помощью ультразвукового датчика (коленный, локтевой, плечевой суставы, реже – тазобедренный сустав и позвоночник).
Относится к вспомогательным методам. Большая плотность костной ткани не всегда дает возможность получить четкое изображение суставной полости. Поэтому УЗИ обычно используется для диагностики артритов крупных суставов, которые расположены поверхностно и легко визуализируются со всех сторон с помощью ультразвукового датчика (коленный, локтевой, плечевой суставы, реже – тазобедренный сустав и позвоночник).
Компьютерная томография
Компьютерная томография позволяет рассмотреть рентгенологические срезы отдельных структур сустава. В результате изображения представляется в виде поперечных и продольных срезов. В отличие от обычной рентгенографии, позволяет визуализировать состояние мягких тканей (но не так четко, как при магнитно-резонансной томографии). Если компьютерная томография используется для диагностики заболеваний позвоночника, то она часто применяется совместно с миелографией для уточнения состояния мягкотканных структур спинного мозга.
Метод очень информативен, но предполагает большую лучевую нагрузку рентгеновскими лучами, поэтому используется обычно только в спорных ситуациях для уточнения диагноза, а также для получения более «четкой» картины костной такни (остеофиты, отломки в полости сустава).
К тому же, компьютерная томография требует больших финансовых затрат для стационара и/или для пациента (во многих диагностических центрах проводится только за отдельную плату).
Магнитно-резонансная томография
В отличие от компьютерной томографии, является безопасной, так как исследование 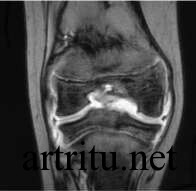 проводится с использованием электромагнитных волн, а не рентгеновских лучей, поэтому может применяться неоднократно у одного и того же пациента. Дает более четкую визуализацию костных структур и мягких тканей. Однако оборудование для данного исследования дорогостоящее, позволить себе его приобретение и обслуживание может далеко не каждый стационар или диагностический центр. А самостоятельно оплатить данное исследование смогут очень немногие пациенты.
проводится с использованием электромагнитных волн, а не рентгеновских лучей, поэтому может применяться неоднократно у одного и того же пациента. Дает более четкую визуализацию костных структур и мягких тканей. Однако оборудование для данного исследования дорогостоящее, позволить себе его приобретение и обслуживание может далеко не каждый стационар или диагностический центр. А самостоятельно оплатить данное исследование смогут очень немногие пациенты.
При некоторых видах поражения применение магнитно-резонансной томографии является незаменимым (например, для диагностики изменений нервных структур, мышц, связок, межпозвоночных дисков и других).
По результатам магнитно-резонансной томографии получают изображение в виде серии поперечных и продольных срезов в цифровом формате.
Сцинтиграфия
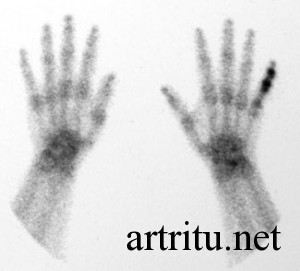 Это метод лучевой диагностики, основанный на введении радиофармпрепарата 99сТс в организм. Используется в основном при подозрении на наличие синовита и для выявления патологических изменений костной ткани. После введения препарат избирательно накапливается в изучаемом органе, что выявляется на серии рентгенологических снимков.
Это метод лучевой диагностики, основанный на введении радиофармпрепарата 99сТс в организм. Используется в основном при подозрении на наличие синовита и для выявления патологических изменений костной ткани. После введения препарат избирательно накапливается в изучаемом органе, что выявляется на серии рентгенологических снимков.
Если есть активное воспаление синовиальной оболочки, то это выглядит как диффузное накопление 99сТс в этой зоне.
Метод отличается большей чувствительностью, чем обычная рентгенография и способен выявлять патологические изменения на более ранних стадиях.
Артроскопия
Является инвазивным методом. Чаще всего проводится для диагностики артрита коленного сустава, так как он является крупным, доступен всестороннему осмотру и удобен для пункции.
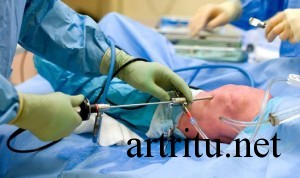 При артроскопии коленного сустава осмотру доступны синовиальная оболочка, верхняя поверхность менисков, передняя и задняя крестовидные связки, суставной хрящ. При синовите отмечается утолщение и гиперемия синовиальной оболочки, утрата своей прозрачности ворсинами и их увеличение. Часто в полости сустава обнаруживаются лежащие свободно или фиксированные на синовиальной оболочке сгустки фибрина или детрит хряща.
При артроскопии коленного сустава осмотру доступны синовиальная оболочка, верхняя поверхность менисков, передняя и задняя крестовидные связки, суставной хрящ. При синовите отмечается утолщение и гиперемия синовиальной оболочки, утрата своей прозрачности ворсинами и их увеличение. Часто в полости сустава обнаруживаются лежащие свободно или фиксированные на синовиальной оболочке сгустки фибрина или детрит хряща.
Во время артроскопии есть возможность взятия биопсии пораженных тканей или суставной жидкости с целью последующего морфологического и бактериологического исследования, а также внутрисуставного введения лекарственных препаратов.
Пункция сустава
Инвазивная процедура. Может проводиться с лечебной и диагностической целью.
Показаниями к пункции являются:
- получение синовиальной жидкости для последующего микроскопического и бактериологического исследования с целью уточнения диагноза;
- введение лекарственных препаратов в полость сустава;
- контроль эффективности терапии;
- удаление крови из суставной полости после травмы или гноя при инфекционном процессе.
Артрография
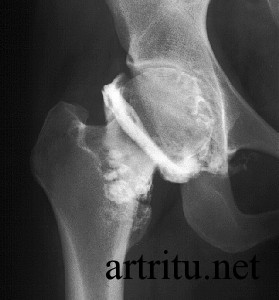 Артрография – рентгенографическое исследование сустава. Может выполняться путем введения в полость сустава газа (кислорода, закиси азота) – пневмоартрография или водорастворимых йодистых рентгеноконтрастных препаратов.
Артрография – рентгенографическое исследование сустава. Может выполняться путем введения в полость сустава газа (кислорода, закиси азота) – пневмоартрография или водорастворимых йодистых рентгеноконтрастных препаратов.
Метод применяется для уточнения состояния хрящевой ткани и мягких тканей (суставной сумки, связок, менисков) с целью выявления их патологических изменений.
Острый артрит, а также повышенная чувствительность к препаратам йода являются противопоказаниями к данной методике.
Миелография
Узкоспециализированная методика, применяемая для диагностики заболеваний позвоночника, а именно, состояния мягких тканей (спинного мозга, нервных корешков). Используется совместно с компьютерной томографией.
Проводится путем введения рентгеноконтрастного вещества в спинномозговой канал.
Контрастная дискография
Выявляет патологические изменения в межпозвоночных дисках путем введения в диск контрастного вещества.
Электроспондилография (ЭСГ)
Используется для оценки состояния позвоночного столба. Позволяет выявить изменения на ранних стадиях, уровень поражения, стадию, а также используется для контроля за процессом лечения.







