После десятилетий активной борьбы с массовыми болезнями, бурного развития медицины стало казаться, что человек победил природу, взял верх над своими вековечными недугами. Тиф, чума, рак, туберкулез из бича божьего, уносившего с поверхности земли целые народы, постепенно превращались в обычные болезни, которые необходимо просто хорошо лечить.
Однако победоносный настрой быстро прошел. Как оказалось, болезни по-прежнему сопровождают человека с первых лет жизни до последних, мешая жить и унося обильную жатву. Одно из таких недомоганий, имеющих широкое распространение, – артрит.
- Болезнь суставов у детей
- Причины недуга
- Методы определения недуга
- Симптомы
- Лечение
- Детский реактивный ревматоидный артрит
- Определение признаков
- Мнение Е. О. Комаровского
- Специфика лечения
- Симптомы
- Обследование больного
- Способы излечения
- Прогноз
- Что такое ревматоидный артрит у ребенка
- Причины возникновения
- Симптомы
- Первые признаки заболевания
- Внесуставные симптомы
- Специфическая симптоматика
- Стадии развития ревматоидного артрита
- Экссудативная фаза
- Пролиферативная стадия
- Формы проявления
- Суставная форма
- Висцерально-суставная
- Как диагностировать
- Клинические симптомы
- Лабораторная диагностика
- Рентгенологические исследования
- Лечение реактивного артрита у детей
- Медикаментозное лечение
- Нестероидные противовоспалительные средства (НПВП)
- Глюкокортикоиды
- Цитостатики
- Иммуноподавляющая терапия
- Физиотерапевтические процедуры
- Восстановление нормального функционирования суставов
- Прогноз и возможные последствия
- Причины ревматоидного артрита у детей и патогенез
- Симптомы: как не пропустить болезнь?
- Как проводится диагностика?
- Лечение: эффективные и безопасные способы
Болезнь суставов у детей
Артрит – это воспаление сустава (или суставов). От самой болезни люди не умирают, но она сопровождается достаточно чувствительной болью, краснотой, опухолью, может привести к частичной или общей утрате подвижности и, что очень опасно, к осложнениям. Ревматоидный артрит у ребенка может возникнуть в совершенно любом возрасте, в том числе в младенческом, хотя врачи заявляют, что в этот период существования человека он проявляется крайне редко. Генезис этого поражения суставов точно не определен. Бывают случаи, когда болезнь переходит по наследству. Ревматоидный артрит чаще всего бывает в 5-9 лет, при этом у девочек болезнь начинается гораздо чаще.

Бывает, определяется ревматоидный артрит у ребенка в 2 года. И то лишь потому, как объясняют медики, что совсем маленький ребенок не в состоянии рассказать о характере своих болей. Артрит способствует тому, что мальчик или девочка перестают заниматься подвижными играми, где необходимо часто работать конечностями. Ведь больные суставы реагируют на это чувственными болевыми ощущениями, особенно в утренние часы.
Причины недуга
Основными причинами у ребенка ревматоидного артрита, скорее всего, будут кишечные и мочеполовые инфекционные болезни. Иногда у маленького больного могут определиться врожденные аутоиммунные патологии появления артрита. Но чаще всего причинами являются болезни из-за инфекций, повреждения суставов, а также ошибки в работе иммунной системы.
Методы определения недуга
Определить у ребенка ревматоидный артрит можно используя компьютерную томографию и рентгенологическую проверку конечностей. Необходимо также провести анализы состава крови. Для благополучного лечения артрита у этой возрастной категории больных нужно точно выделить фазу болезни. Нужно учитывать, что ревматический артрит развивается на фоне активной ревматической лихорадки. Как правило, болезнь встречается у детей в возрасте от 5 до 15 лет.

Характерные методы, которые надо учитывать:
- общая проверка крови – при ревматическом артрите яркими признаками ревматоидного артрита у детей могут быть большая величина СОЭ и лейкоцитов;
- проверка крови на АЛСО позволит определиться с уровнем у ребенка антител к стрептококку, ясно, что увеличение величины АЛСО указывает на вероятность наличия у ребенка вместе с опухолями суставов еще и ревматизма;
- при ревматическом артрите не предполагается рекомендовать рентгенологические диагнозы, которые не могут показать каких-либо аномалий;
- благодаря тому, что итогом ревматизма может быть ревмокардит (воспаление сердца), то нужно предложить пациенту пройти ЭКГ либо ультразвуковое изучение сердца.
Определив методы изучения болезни, можно приниматься за симптомы и лечение ревматоидного артрита.
Симптомы
Как проявляется ревматоидный артрит? Симптомы и лечение ревматоидного артрита могут быть разнообразными и зависят от характера болезни и от возраста ребенка. Ведущие признаки ревматического артрита:
- наличие опухолей суставов, при этом фиксируется повышенная температура;
- опухание больших суставов человеческого тела, прежде всего, конечностей; в результате этого кожа в области сустава становится красной и горячей, сами суставы опухают, становятся больше;
- болезнь суставов развивается симметрично (т. е. воспаление может появиться одновременно на обеих руках или ногах);
- жгучие боли, резкое ухудшение мобильности пораженных суставов;
- болезнь развивается в рамках нескольких суток (до одной недели);
- после исчезновения опухоли подвижность сустава восстанавливается.
Лечение
При увеличении температуры тела вашего ребенка, что может быть явным признаком болезни крупных суставов, нужно немедленно записаться на прием к врачу. В случае с маленькими детками – нужно сразу вызывать скорую. Врач обследует ребенка, и, определив диагноз, назначит необходимое лечение.

Как правило, основа лечения – прием противовоспалительных лекарств и сохранение постельного режима. Для уменьшения опухолей суставов и болей при ревматизме в основном выписывают лекарства, входящие в группу противовоспалительных медикаментов нестероидного типа.
Когда эти снадобья не приносят позитивного результата, лечат гормональными противовоспалительными лекарствами, например, дают "Преднизолон". Кроме того, для борьбы с инфекциями используют антибиотики.
Надо отметить, что ход таких болезней обычно позитивный, суставы не теряют работоспособности, а после завершения приема лекарств улучшается их прежняя подвижность. Однако ревматический артрит вреден тем, что в ряде случаев из-за него происходит болезнь сердечных клапанов, из-за чего может сформироваться порок сердца.
Детский реактивный ревматоидный артрит
Реактивный ревматоидный артрит у детей чаще всего выражается в форме опухоли суставов через несколько недель после выздоровления от инфекционной болезни, что, как правило, происходит из-за проблем в работе иммунной системы. То есть недуг этот вторичный, начинается он как результат перенесенного бактериального, вирусного заболевания.

Основными симптомами реактивного артрита у младенцев и детей считаются:
- частое мочеиспускание, диарея, повышение температуры за две недели до начала появления опухолей в суставах ребенка; такие признаки, как правило, указывают на различные инфекции;
- обычным правилом является появление опухолей суставов ног, растущих в объемах;
- отчетливо чувствуются боли в области пораженных суставов, обостряющиеся при движении; возможно выявление боли в пяточной зоне;
- на фоне этой болезни ощущаются увеличенная температура, вялость, сонливость
- возможно опухание глаз.
Определение признаков
При увеличении температуры у ребенка, если при этом чувствуются и боли в суставах, необходимо срочно записаться на прием к врачу. Симптомы и лечение ревматоидного артрита в целом подходят и к реактивному артриту. Для более полного определения диагноза могут быть назначены следующие исследования:
- анализ крови на выделение антител к инфекциям, доказывающим симптомы перенесенной болезни;
- анализ мочи для выделения удельного веса микроорганизмов и лейкоцитов;
- анализ стула для выделения признаков бактерий – переносчиков кишечной инфекции.
Мнение Е. О. Комаровского
Известный педиатр, изучавший ревматоидный артрит у детей, – Комаровский – причисляет его к трудно диагностируемым недугам из-за размытости клинической картины, недостаточности симптомов болезни в анамнезе. Реактивный артрит нетрудно перепутать с иными формами воспаления суставов. Но в этом случае нужна большая настороженность, поскольку кроме поражения опорно-двигательной системы, заболевание может привести к поражению прочих органов.
Специфика лечения
Терапия реактивного артрита содержит такие моменты:
- ликвидация инфекции, из-за которой возник артрит;
- борьба с воспалениями.
На время лечения нужно, чтобы поврежденные суставы были в состоянии покоя. Для уменьшения болей и ликвидации воспаления, как правило, предлагают противовоспалительные лекарства нестероидного типа, а если необходимо – введение стероидных гормонов прямо в сустав.

Если возникнет тяжелый вариант реактивного артрита, предлагается применить антиревматические лекарства. Если у ребенка диагностируют хламидийную инфекцию, то необходимо антибактериальное лечение по рекомендации врача.
Реактивный артрит может продолжаться до 12 месяцев. Если недуг окажется легкого типа, то ведущие признаки могут быстро исчезнуть, стоит только приступить к лечению.
В ходе реактивного артрита не возникает необратимых болезней, а когда завершится артрит – работа сустава восстанавливается до нормального состояния. При новом заражении инфекцией может быть рецидив болезни.
Ювенильный ревматоидный артрит – постоянный недуг суставов, причину появления которого ученые пока не выявили. Первые пароксизмы недомогания, как правило, начинаются у детей (1 до 4 лет), но могут быть признаки болезни даже у подростков.
Симптомы
Ведущие признаки, указывающие на появление ювенильного ревматоидного артрита у детей:
- наличие опухолей в области крупных суставов;
- повышение размеров воспаленных суставов, может произойти трансформация формы сустава;
- возможны боли и повреждение сустава при ходьбе;
- хромота при возникновении опухоли суставов ног;
- болезнь длится в пределах 1,5 месяцев;
- артрит может сопровождаться повышением температуры, иногда до 40°С;
- утром больной может чувствовать скованность, продолжающуюся около часа.
Обследование больного
Клинические рекомендации при ювенильном ревматоидном артрите у детей начинаются, как и при других болезнях, с обязательного посещения врача. При наличии болей в суставах, увеличении температуры и прочих косвенных признаках артрита надо немедленно записаться на прием к специалисту.

В процессе обследования могут быть рекомендованы дополнительные осмотры, позволяющие более правильно установить ход болезни:
- Рентгенологическое обследование позволяет уточнить типичные симптомы, такие как уменьшение плотности костей, небольшие повреждения кости, сокращение внутрисуставного отверстия.
- ЯМР и КТ позволяют специалисту уточнить уровень повреждения сустава и самой кости.
- Проверки крови и мочи дают возможность определить увеличенную степень СОЭ и лейкоцитов, что служит дополнительным указанием развития опухания суставов. Необходимо также провести проверку крови и по другим параметрам.
Способы излечения
Нормы питания, исходя из особенностей болезни, должны включать вещества для развития костей. Нужно внести в рацион ребенка виды продуктов, включающие кальций как растительного, так и животного происхождения.
Нужно обеспечить ребенку необходимую активность, поскольку у более подвижных детей болезнь проходит легче и реже обнаруживаются осложнения артрита. Ревматоидный артрит у детей (отзывы родителей это подтверждают) проходит легче, если соблюдать нормальную физическую активность. Маленькие пациенты должны сами определять уровень физической подвижности, особенно при активизации болей в области воспаленных суставов.
Лечение лекарствами предполагает использование противовоспалительных медикаментов нестероидного типа. Они уменьшают боль в области сустава и ликвидируют опухоль. Показаны антиревматические медикаменты, ослабляющие ход заболевания и ухудшение мобильности больных суставов. Гормональные лекарства стероидного происхождения используются для уменьшения опухоли.
В последнее время для лечения ревматоидного артрита у детей биопрепараты применяются очень активно. Эти медикаменты используются для ограничения поражения костей и хрящей в области опухолей воспаленных суставов. Как правило, они применяются при неэффективности остальных лекарств и неперспективности лечения ими в дальнейшем.

Прогноз
Диагностика болезни и лечение ревматоидного артрита у детей (прогноз определяется в процессе терапии) обычно проходят без осложнений. Очень часто больные ведут обычный образ жизни. Однако если болезнь развивается очень долго, и ей не уделять должного внимания, может произойти прекращение мобильности суставов, нарушение их рабочего состояния, что приводит к инвалидности.
Для маленького ребенка движение – это и есть жизнь. Однако даже самых маленьких подстерегает коварная болезнь – реактивный или ревматоидный артрит. Эта патология хоть и прогрессирует медленно, но со временем может привести к серьезным проблемам: задержке роста, развития и полной инвалидности. Чтобы предотвратить такие осложнения, важно уметь различать симптомы воспаления суставов у ребенка, вовремя поставить диагноз и знать, как лечится ревматоидный артрит у детей.
Что такое ревматоидный артрит у ребенка
Это самое распространенное заболевание нетравматического характера с аутоиммунной природой. По статистике от ревматоидного артрита чаще страдают дети школьного возраста до 16 лет, причем большая часть из них девочки. Начинается заболевание с поражения суставов, но со временем приобретает системный характер, затрагивая внутренние органы. В медицине эта болезнь больше известна как ювенильный (юношеский) реактивный артрит (коротко ЮРА).
Причины возникновения
До конца причины того, почему возникают аутоиммунные артриты у детей, не ясны. Воспаление ревматоидного характера считается многофакторным заболеванием, то есть большую роль для его развития играет как наследственная предрасположенность, так и внешние факторы. Ученые выяснили, что если у ребенка есть близкие родственники, страдающие от подобного недуга, то шансы заболеть существенно возрастают. К прочим факторам риска относятся:
- частые болезни вирусной природы – ангина, ОРВИ, грипп, ОРЗ;
- бактериальные инфекции;
- травмы, растяжения, повреждения конечностей;
- гормональные нарушения, происходящие в организме при половом созревании;
- внешние факторы – частое пребывание на солнце, резкая смена климата, плохая экология;
- профилактическая вакцинация;
- переохлаждение организма.
Симптомы
Заболевание может стартовать резко или развиваться годами, понемногу подтачивая здоровье. На ранних этапах развития артрит у детей проявляется повышенной утомляемостью, общей интоксикацией организма, незначительным увеличением лимфоузлов. Ребенок может похудеть, но не настолько, чтобы этот признак стал поводом забить тревогу. Со временем прогрессирования заболевания появляются симметричные боли в суставах. Для этой патологии характерна скованность конечностей, продолжающаяся больше часа.
Первые признаки заболевания
Ревматоидный артрит у детей может протекать по разным схемам развития, но чаще в патологический процесс сразу вовлекаются суставы. Тогда первыми признаками заболевания могут быть следующие симптомы:
- Утренние боли в конечностях. Ребенок будет жаловаться на то, что ему тяжело вставать с кровати. У малышей могут возникнуть проблемы с тем, чтобы сесть на горшок, взять в руки кружку.
- Скованность движений. Теряется двигательная активность, которая была ранее присуща детям. Они стараются ограничивать движения, меньше прыгают и бегают.
- Беспричинная хромота. Ребенок может хромать на одну ногу, при этом ранее ее не травмировав.
Внесуставные симптомы
У малыша может неожиданно повышаться температура, появляться озноб. Иногда начальная стадия ревматоидного артрита у детей сопровождается сыпью. Это могут быть розовые пятна или полоски на груди, спине, животе, над суставами. Внимательные родители заметят, что ребенок стал апатичным, у него пропал аппетит, он старается избегать подвижных игр и сторонится прикосновений.
Специфическая симптоматика
Ревматоидный артрит у детей – очень опасное заболевание. Оно может поражать не только хрящевую ткань, но и влиять на работу других органов и систем организма. При тяжелом течении заболевания врачи выделяют характерную триаду симптомов:
- Передний увеит (иридоциклит) – воспалительное поражение радужной оболочки глаза и цилиарного тела. При остром течении увеита наблюдаются отек века, покраснение и боль в глазу, слезотечение. Хронический иридоциклит приводит к деформации зрачка, изменению цвета радужки и снижению остроты зрения.
- Катаракта – помутнение переднего отдела хрусталика. Процесс почти всегда застрагивает оба глаза. Катаракта осложняется сращиванием зрачка, помутнением стекловидного тела, появлением косоглазия.
- Дистрофия роговицы – развивается спустя несколько лет после выявления иридоциклита. При тяжелом течении заболевания наблюдаются самопроизвольные подергивания глазного яблока, отложение солей на верхнем слое роговицы, появляются ощущения сухости и шероховатости.
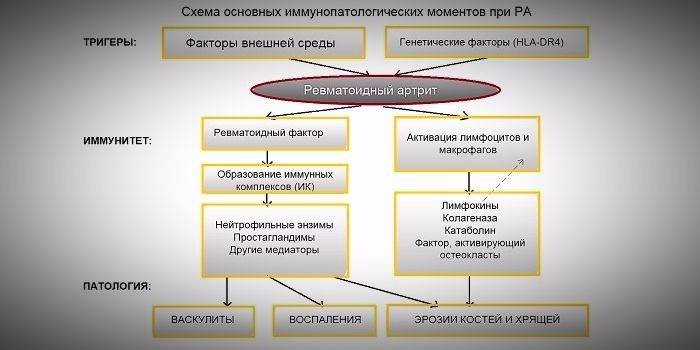
Стадии развития ревматоидного артрита
Кроме классификации на подострую, острую и хроническую стадию, медики выделяют две стадии течения болезни: раннюю (экссудативная фаза) и позднюю (пролиферативная фаза). Такое разделение является важным диагностическим критерием. На первом этапе воспалительные процессы протекают исключительно внутри сустава. Врачи считают эту фазу самой благоприятной для успешного лечения. Если же детский артрит перешел в пролиферативную фазу дегенеративные изменения распространяются дальше, затрагивая ближайшие мягкие ткани и органы.
Экссудативная фаза
Характеризуется появлением болезненности и припухлости. Чаще воспалительные процессы начинаются в крупных суставах: коленном, голеностопном, локтевом. Через несколько месяцев процесс плавно перетекает на другую конечность, вызывая аналогичные симптомы. На этой стадии пациент жалуется на боль при пальпации, ему становится сложно согнуть ногу, руку или взять кружку. Над мелкими суставами кожа может быть слегка гиперемирована, при поражении крупных хрящей часто повышается кожная температура.
В результате воспаления возникают рефлекторные спазмы мышц, резко ограничиваются движения, что со временем приводит к полной мышечной атрофии. Продолжительность первой стадии для каждого пациента индивидуальна. При первичном поражении суставов эта фаза может продолжаться годами. Артрит прогрессирует быстро, перетекая во вторую фазу спустя 4-6 месяцев после начала.
Пролиферативная стадия
Вместе с общими симптомами (слабостью, похуданием, апатией) начинает прогрессировать суставной синдром. Воспалительный процесс приводит к утолщению хрящевых тканей, появлению стойкой припухлости, меняет конфигурацию конечностей. Вначале страдают мелкие суставы кистей рук, стоп, запястья. Со временем появляются фиброзные изменения в мягких тканях, выраженная деформация суставов с подвывихом или контрактурами. По степени деформации определяют стадию инвалидности.
Формы проявления
При диагностике ревматоидного артрита выделяют две клинические формы данного заболевания: суставную и висцерально-суставную. Первая встречается почти в 75% случаях, вторая диагностируется очень редко. При этом суставная форма со временем может стать висцеральной, но не наоборот. У каждого типа заболевания есть свои особенности и характерные симптомы.
Суставная форма
Старт заболевания протекает очень плавно. Ревматоидный артрит у детей начинается с воспаления одного крупного сустава. Он сильно распухает, становится болезненным при пальпации или попытках сгибания. На данном этапе нарушается походка ребенка, он может прихрамывать на одну ногу, косолапить. Совсем маленькие дети могут полностью отказаться от самостоятельного передвижения.
Суставной ревматоидный артрит у детей сопровождается утренней скованностью, когда подвижность ограничена только в первые несколько часов после пробуждения и исчезает на протяжении дня. Суставная форма может проходить с поражением глаз, воспалением радужных оболочек, которые быстро приводят к существенному снижению остроты зрения или полной его утрате. Однако такие осложнения встречаются не часто.
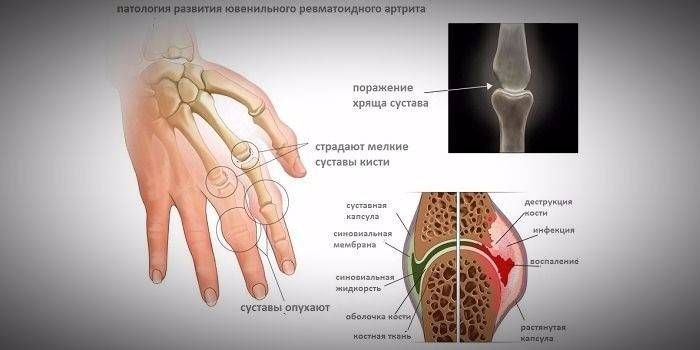
Висцерально-суставная
Это системный вариант ревматоидного заболевания, когда воспалительный процесс затрагивает не только суставы, но и другие органы: нарушается ритм сердца, функция почек, печени, легких. При висцеральном детском артрите хрящевое поражение прогрессирует очень быстро. За несколько месяцев у больного уже наблюдается стойкая деформация конечностей, что в конечном итоге приводит к инвалидности.
Висцерально-суставная форма характеризуется острым началом, для которого характерен резкий подъем температуры, острая боль, отечность, значительное набухание лимфатических узлов. Воспаление носит симметричный характер и затрагивает не только крупные кости, но и мелкие суставы стопы, кистей рук, шейного отдела. При таком варианте развития болезни часто присутствуют аллергические высыпания на коже.
Как диагностировать
Жалобы ребенка, иммунологические показатели крови, рентгенография и ультразвуковое исследование (УЗИ) – являются основой для постановки диагноза ревматоидный артрит. Последнее исследование считается самым информативным и может показать состояние не только суставных полостей, но и расположенных рядом органов. В связи с этим для выявления осложнений врачи часто назначают УЗИ сердца, печени, почек.
Клинические симптомы
Вначале врач обратит внимание на ряд диагностических критериев, которые присуще для воспаления ревматоидного характера. Если у пациента присутствует более 4 из семи указанных сходств, целесообразно предположить острое развитие воспалительного процесса. Среди клинических особенностей данной патологии выделяют:
- тугоподвижность, скованность суставов в утренние часы, которые продолжаются более одного часа;
- боль при пальпации, отечность мягких тканей, повышение температуры кожи в местах воспаления;
- наличие симметричных поражений суставов одной группы;
- снижение веса, общая слабость;
- присутствие ревматоидных узелков;
- выявление иммунных клеток в синовиальной жидкости;
- характерные изменения костных тканей на рентгеновском снимке.
Лабораторная диагностика
Помимо опроса родителей, сбора жалоб и общего визуального осмотра, врач-ревматолог обязательно прибегнет к современным инструментальным методам диагностики. Для уточнения диагноза назначаются:
- Общий и биохимический анализы крови – помогают выявить признаки воспалительного процесса. При наличии заболевания анализы покажут большое количество иммунных клеток, ускорение СОЭ, снижение числа эритроцитов, падение гемоглобина.
- Анализ венозной крови – необходим для определения количества С-реактивного белка.
- Анализ на ревматоидный фактор – позволяет подтвердить аутоиммунную природу заболевания. Если организм начал выработку аутоантител, количество иммунных клеток в крови или суставной жидкости будет свыше 10 Ед/л. При лабораторном обследовании суставной жидкости также обращают внимание на содержание лейкоцитов, белка, концентрацию глюкозы.
Рентгенологические исследования
Этот метод инструментальной диагностики не утратил своей актуальности даже в наши дни. С помощью рентгеновского снимка врач может увидеть изменения в строении сустава уже через 1-3 месяца после старта заболевания. Один из ранних симптомов ревматоидного артрита у детей – разрушение костной ткани. По мере течения ЮРА, на рентгенограмме выявляют:
- разрушение отдельных частей кости;
- эрозии на разных частях конечности, которые обращены к полости сустава;
- срастание пораженных тканей сустава, что приводит к ограничению движений.
Лечение реактивного артрита у детей
Первоочередная задача врача – замедлить развитие болезни с помощью специальных медикаментов. После того, как эта задача будет решена, приступают к восстановительной терапии. Так как в острой стадии ревматоидного артрита запрещена даже легкая гимнастика, применяются только специальные накладки и пассивные движения с помощью квалифицированного методиста.
На этапе реабилитации рекомендуют лечебный массаж, легкую физкультуру, для коррекции нарушений движения рук, ног, позвоночника прибегают к спортивно-реабилитационной аппаратуре. Если же суставы деформированы настолько, что медикаментозные средства не помогают восстановить их функциональность, может потребоваться хирургическое вмешательство. При этом больной сустав полностью заменяют протезом.
Медикаментозное лечение
Для замедления течения болезни врачи воздействуют на процесс воспаления с помощью нестероидных противовоспалительных препаратов, которые принимают курсами от трех месяцев. Одновременно с ними назначают другие таблетки, которые снимают болевой синдром, улучшают подвижность сустава, снижают защитный барьер организма и уменьшают активную выработку антител. Длительность курса медикаментозного лечения зависит от степени поражения сустава и индивидуальных особенностей пациента.
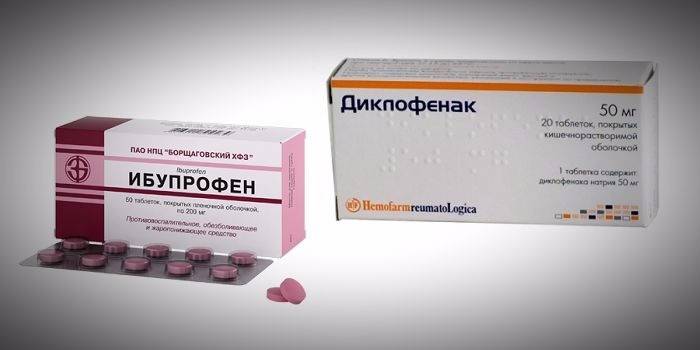
Нестероидные противовоспалительные средства (НПВП)
Эта группа препаратов обладает способностью угнетать активность ферментов, которые провоцируют разрушение хрящевой ткани, снимают боль, снижают признаки воспаления. Нестероидные противовоспалительные средства всегда назначают с особой осторожностью, потому как при длительном лечении или комбинировании нескольких препаратов они способны вызывать серьезные побочные эффекты. К группе НПВП относятся следующие препараты:
Глюкокортикоиды
Гормональные препараты, выпускаются в форме таблеток или уколов. Эта группа медикаментов назначается при наличии системных проявлений ревматоидного артрита у детей. Они отлично купируют болевой синдром, предотвращают дальнейшее разрушение суставной части. Пациентам младше 5 лет назначают глюкокортикоиды только в виде уколов. Инъекции делают непосредственно в суставную полость. Подростки могут принимать гормональные препараты в таблетках. К этой группе относятся медикаменты:
- Преднизолон;
- Дексаметазон;
- Метилпреднизолон;
- Триамцинолол.
Цитостатики
Считаются лекарствами второй линии или препаратами для базисной терапии. Они продлевают период ремиссии, замедляют разрушение суставов, но не обладают противовоспалительными эффектами. При приеме цитостатиков улучшение наступает спустя 2-4 недели после начала лечения. К этой группе препаратов относятся:
Иммуноподавляющая терапия
Биологические препараты – лекарства, разработанные на протеиновой основе благодаря достижениям современной генной инженерии. Эти препараты действуют быстро, почти мгновенно снимают воспаление, уменьшают боль. К группе биологических препаратов относятся медикаменты:
- Ингибитор ФНО этанерцепт (Энбрел);
- Анакинра (Кинерет);
- Хумира (Адалимубаб);
- Актемра (Тоцилизумаб);
- Ритуксимаб (Ритуксан, Мабтера);
- Оренция (Абатацепт).
Физиотерапевтические процедуры
Контролировать развитие ревматоидного артрита у детей можно не только при помощи лекарств. С этой целью нередко назначается физиотерапия, которая поможет снять воспаление, способна улучшить процессы кровообращения. Хорошо зарекомендовали себя следующие методы:
- Электростимуляция по Герасимову – стимуляция мягких тканей вокруг пораженного сустава низкочастотными импульсами электрического тока. Минимальный курс такого лечения 3 процедуры, эффект от которых сохраняется на 2-3 года.
- Гальванические токи.
- Фонофорез.
- Облучение ультрафиолетовыми волнами.
- Диатермия – прогревание сустава с помощью низкочастотных импульсов тока.
- Ванны – радоновые, сероводородные, йодобромные, нафталановые.
Лечение физиопроцедурами, как правило, совмещают с использованием средств народной медицины. Маленьким пациентам назначают согревающие компрессы, подросткам рекомендуют ходить в баню, делать припарки. На этапе реабилитации хорошие результаты дает ароматерапия, плавание, аутогенные тренировки. Все эти методы не должны заменять медикаментозного лечения, а лишь дополнять его.
Восстановление нормального функционирования суставов
Чтобы предотвратить рецидивы заболевания, после лечения в стационаре и в периодах ремиссии врачи советуют придерживаться особых мер профилактики. Во избежание обострения и для восстановления нормального функционирования конечностей, врачи рекомендуют:
- опасаться даже незначительного переохлаждения;
- ограничить пребывание на солнце вне зависимости от места проживания и погодных условий;
- отказаться от профилактических прививок;
- не использовать для лечения медикаменты, которые повышают иммунную защиту организма;
- стараться избегать посещения людных мест в период обострения инфекционно-вирусных заболеваний;
- регулярно посещать бассейн, делать упражнения направленные на восстановление работоспособности.

Прогноз и возможные последствия
Ювенильный артрит у детей – пожизненный диагноз, с которым необходимо научиться жить. При своевременной диагностике заболевания и грамотном лечении можно достигнуть стойкой ремиссии без вовлечения в воспалительно-дегенеративные процессы других органов и систем организма. Примерно в четверти случаев заболевание приостанавливается в течение полугода. При этом инвалидность диагностируется только у 25% пациентов. Если же диагноз был поставлен неверно или болезнь начали лечить неправильно, возможно развитие таких осложнений, как:
- первичный и вторичный амилоидоз;
- мышечная дистрофия;
- перикардит;
- плеврит;
- миокардит;
- некроз печени;
- гломерулонефрит.
Среди хронических патологий суставов нетравматического генеза, ревматоидный артрит у детей занимает ведущее место. В основе недуга лежат аутоиммунные процессы, которые вызывают тяжелое повреждение суставных поверхностей. Одновременно происходит воспалительное поражение внутренних органов с развитием таких серьезных осложнений, как недостаточность почек, склерит, миокардит. Раннее развитие артрита в детстве может привести к последующей инвалидизации малыша.

Причины ревматоидного артрита у детей и патогенез
Ревматоидным артритом болеют 20 детей на 100 тыс. пациентов до 16 лет. Среди девочек недуг встречается в 3 раза чаще, чем среди мальчиков. Пик заболеваемости приходится на возраст 3 года, высокий риск заболеть сохраняется до 9 лет. Аутоиммунный сбой вызывает синтез антител против собственной суставной ткани. Реакция направлена на клетки организма. Воспаление начинается с синовиальной оболочки и постепенно переходит на все суставные компоненты. Нарушается трофика и микроциркуляция, происходит деструкция структурных частей сустава. К факторам, провоцирующим развитие детского ревматоидного артрита, относятся, такие как:
- стрептокко-стафилококковая инфекция;
- перенесенный грипп, ОРВИ, герпес;
- заражение микоплазмой;
- переохлаждение;
- травмы, подвывихи, растяжения;
- гормональный дисбаланс;
- вакцинации;
- изменения климата;
- наследственная предрасположенность;
- избыточная инсоляция.
Вернуться к оглавлению
Симптомы: как не пропустить болезнь?
Детский ревматоидный артрит имеет характерные признаки поражения суставной ткани. Наиболее часто встречается ювенильная форма, которую называют ЮРА. Общий воспалительный процесс сопровождается лихорадкой, жаропонижающие средства для устранения которой малоэффективны. К выраженной интоксикации присоединяется болезненность в суставах, ограничение их подвижности, нарушение функций. Болезнь протекает остро или подостро, напоминает ревматизм, но есть характерные отличия. Олигоартикулярная разновидность артрита у детей сопровождается изменениями в одном или двух крупных суставах, чаще коленном или голеностопном. При генерализованном виде множественно поражаются группы суставов. Для суставно-висцеральной формы характерно присоединение воспаления во внутренних органах. К симптомам, подтверждающим ревматоидное воспаление, относятся такие признаки, как:
- сильная боль в суставе;
- припухлость и отечность;
- нарушение походки;
- ограничение подвижности;
- местное повышение температуры;
- локальная гиперемия;
- кожная сыпь и др.
Вернуться к оглавлению
Как проводится диагностика?
Ревматоидный артрит у подростков и детей обследуют и лечат врачи ревматологи, артрологи, иммунологи. Специалисты выясняют анамнез болезни, собирают жалобы, выполняют осмотр и пальпацию. Дифференциальная диагностика проводится с ревматизмом, реактивным артритом, псориатическим поражением, аутоиммунными повреждениями суставов. Похожие проявления у детей возникают при таких заболеваниях, как болезнь Фелти, системная красная волчанка (СКВ). На начальных стадиях поражение напоминает ревматический артрит, однако недуг имеет характерные особенности: возникает после ангины, поражает сердце, сопровождается высокой лихорадкой. Для подтверждения диагноза врачи назначают следующий комплекс обследований:
- анализы крови;
- исследование на ревматоидный фактор, антиген HLA В27, АЦЦП;
- рентген;
- УЗИ;
- КТ;
- МРТ;
- ЭКГ;
- осмотр глазного дна;
- бакпосев;
- проба Манту.
Рентгенологические симптомы, подтверждающие ревматоидный артрит у детей — это эрозивные дефекты, признаки остеопороза с характерной локализацией в суставах кистей и стоп.
Лечение: эффективные и безопасные способы
Терапия артрита проводится длительно и комплексно. Своевременное начало позволяет приостановить прогрессирование недуга, предотвратить серьезные последствия и функциональные нарушения. В острый период все дети проходят лечение в ревматологическом стационаре, на стадии ремиссии продолжают прием медикаментов дома под контролем педиатра из поликлиники.
Таблица включает эффективные препараты для лечения ревматоидного артрита у детей и особенности их действия:







