- Тромбоцитопеническая пурпура у взрослых
- Причины тромбоцитопенической пурпуры
- Что такое тромбоциты?
- Симптомы идиопатической тромбоцитопенической пурпуры
- Диагностика идиопатической тромбоцитопенической пурпуры
- Лечение идиопатической тромбоцитопенической пурпуры
- Причины развития тромбоцитопенической пурпуры
- Симптомы у взрослых и детей
- Виды тромбоцитопенической пурпуры
- Идиопатическая (болезнь Верльгофа)
- Геморрагическая
- Острая
- Иммунная
- Диагностика заболевания
- Лечение тромбоцитопенической пурпуры
- Характеристика заболевания
- Симптоматика
- Классификация и формы
- Стадии патологии
- Основные причины заболевания
- Диагностика
- Какое лечение применяется
- Медикаментозная терапия
- Помощь лечебного питания
- Народные методы лечения
- Возможные осложнения
Тромбоцитопеническая пурпура у взрослых
Среди заболеваний, сопровождающихся нарушением свертывающей способности, значимое место занимает идиопатическая тромбоцитопеническая пурпура, или болезнь Верльгофа.
Эта патология характеризуется агрессией иммунной системы в отношении нормальных тромбоцитов организма, вследствие чего они разрушаются, что приводит к снижению свертывания крови и повышенному риску кровотечений.
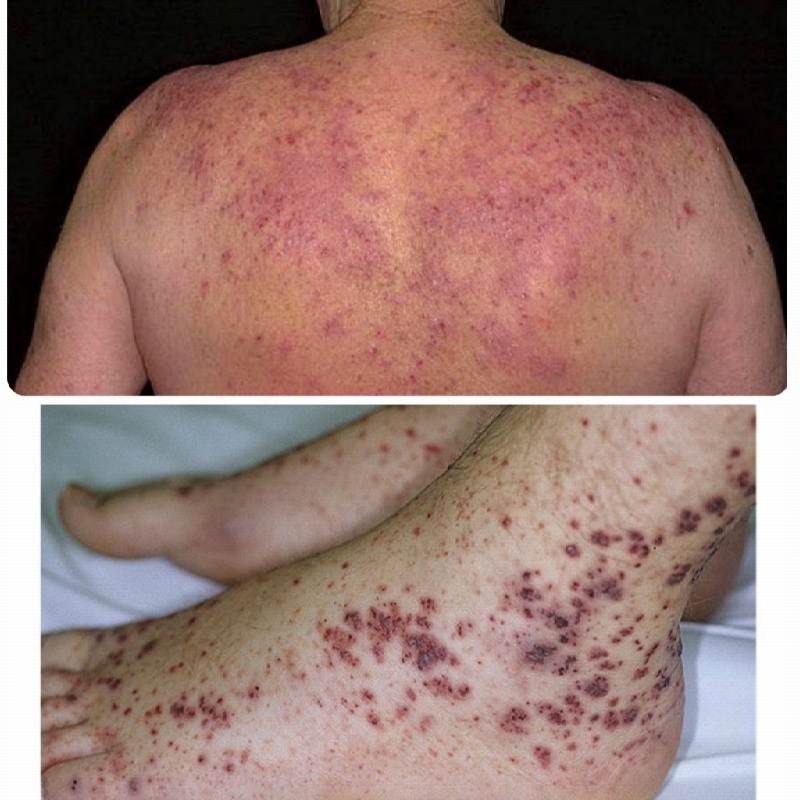
Тромбоцитопеническая пурпура у взрослых
Это обусловлено тем, что у женщин система иммунитета работает в несколько ином режиме, из-за чего нередко дает сбои в виде аутоиммунных заболеваний.
Причины тромбоцитопенической пурпуры
В большинстве случаев не удается выявить какое-либо конкретное событие, которое послужило непосредственной причиной гиперактивации иммунной системы и запуска процесса неуклонного разрушения тромбоцитов.
В то же время отмечено, что у многих пациентов болезнь Верльгофа развивается спустя некоторое время после или на фоне:
Последний пункт имеет особую значимость в поиске причин тромбоцитопении.
В самом деле, известен целый ряд лекарственных средств, которые могут разрушать тромбоциты как напрямую, так и опосредованно через воздействие на иммунную систему.
Наиболее опасными в плане развития тромбоцитопенической пурпуры являются следующие группы лекарственных препаратов (с примерами):
- Мочегонные средства (фуросемид, спиронолактон).
- Антибактериальные препараты (пенициллины, гентамицин).
- Химиотерапевтические средства.
- Гепарин.
- Некоторые психотропные препараты (клоназепам).
Тромбоцитопения при болезни Верльгофа обусловлена непосредственным разрушением тромбоцитов.
В результате компенсаторно увеличивается содержание в костном мозге мегакариоцитов, которые являются предшественниками тромбоцитов.
Что такое тромбоциты?
Тромбоциты – это маленькие пластинки, которые являются осколками мегакариоцитов.
Их нормальный уровень в крови составляет 180-320 тысяч в 1 микролитре крови (хотя следует учитывать, что показатели нормы зависят от лаборатории, в которой проводится подсчет).
Внутри тромбоцитов находится множество гранул, которые заполнены биологически активными веществами, такими как серотонин, гистамин, катионы кальция, фактор Виллебранда и другие необходимые для нормального свертывания крови компоненты.
Основная и важнейшая функция тромбоцитов – образование тромба при повреждении сосудистой стенки.
Если это произошло, тромбоциты организуются в рыхлый сгусток, который как бы залепляет дефект оболочки сосуда.
В дальнейшем на него «садятся» нити фибрина, в результате чего формируется плотный тромб. Он надежно закрывает сосудистый дефект и останавливает кровотечение.
Другая немаловажная функция тромбоцитов – обеспечение целостности и прочности стенок мелких сосудов и капилляров.
В многочисленных лабораторных исследованиях выявлено, что снижение уровня тромбоцитов приводит к нарушению кровотока в микроциркуляторном русле.
Повышается ломкость капилляров, их проницаемость, что приводит к спонтанным кровотечениям.
Симптомы идиопатической тромбоцитопенической пурпуры
Основу клинической картины идиопатической тромбоцитопенической пурпуры составляет геморрагический синдром – комплекс симптомов, который включает:
Кожные высыпания имеют специфический внешний вид, который в типичных случаях напоминает шкуру леопарда, только пятна не черные, а розово-фиолетовые. Именно из-за этого болезнь и получила название пурпуры.
Как правило, кровотечения при идиопатической тромбоцитопенической пурпуре не угрожают жизни пациента. Считается, что риск серьезных геморрагий возрастает в соответствии со степенью тромбоцитопении.
В действительности уровень тромбоцитов в крови мало влияет на кровоточивость.
У некоторых пациентов кровотечения не развиваются даже при выраженной тромбоцитопении (20-30 тыс/мкл), тогда как у других даже небольшое снижение тромбоцитов (120-130 тыс/мкл) может обусловить опасные кровоизлияния во внутренние органы.
Диагностика идиопатической тромбоцитопенической пурпуры
О тромбоцитопении следует задуматься в случае появления спонтанных кровотечений из слизистых оболочек и геморрагических высыпаний на коже (синяки, петехии).
Окончательная диагностика проводится на основании общего анализа крови, где выявляется сниженный уровень тромбоцитов.
Важный этап диагностики – попытка выявить причину тромбоцитопении.
Стоит обратить особое внимание на то, какие лекарственные средства принимает пациент, поскольку в большинстве случаев всего лишь отмена препарата или замена его на более безопасный приводит к нормализации уровня тромбоцитов.
При исследовании свертывающей способности выявляется удлинение времени кровотечения и изменение ретракции кровяного сгустка.
Также для идиопатической тромбоцитопенической пурпуры характерно выявление в крови специфических антитромбоцитарных антител.
Наконец, важное место в диагностике болезни Верльгофа занимает морфологическое исследование костного мозга. Его образец берут либо при стернальной пункции, либо при трепанобиопсии.
Выявляется значительное увеличение числа мегакариоцитов – клеток-предшественниц тромбоцитов, а также отсутствие изменений, характерных для других заболеваний, которые могут сопровождаться тромбоцитопенией.
Лечение идиопатической тромбоцитопенической пурпуры
Если выявлена конкретная причина тромбоцитопении, то ее необходимо устранить.
Нередко этого мероприятия вполне достаточно для долгосрочной нормализации уровня тромбоцитов в крови, устранения кровоточивости и улучшения общего состояния организма.
Если выявить причину не удается, то первоочередная линия терапии тромбоцитопенической пурпуры – это кортикостероиды (преднизолон и другие). Рекомендуем подробнее узнать о питании при тромбоцитопении.
Эти препараты подавляют синтез антитромбоцитарных антител, вследствие чего уровень тромбоцитов повышается, а уже на 2-3 сутки после начала лечения исчезают геморрагические проявления.
В последнее время широко используется иммунотерапия. В частности, показано внутривенное введение нормального иммуноглобулина человека.
К сожалению, несмотря на высокую эффективность этой терапии, она дорогостоящая и доступна далеко не всем пациентам.
Если ни один из методов консервативной терапии не помог, то проводят спленэктомию, или удаление селезенки.
Этот орган в норме отвечает за разрушение старых клеток крови, а при тромбоцитопенической пурпуре он еще и выделяет антитромбоцитарные антитела.
После операции у большинства пациентов достигается значительное улучшение состояния.
Наконец, если не помогла даже спленэктомия, показан прием иммунодепрессантов (например, цитостатиков).
Эти препараты подавляют активность иммунной системы и дают возможность нормализовать уровень тромбоцитов.

Тромбоцитопеническая пурпура – это снижение количества тромбоцитов обычно иммунного происхождения. Характеризуется появлением кровоизлияний на коже, наружными и внутренними кровотечениями. Более подробно об ее симптоматике, разновидностях и методах лечения читайте в этой статье.
Читайте в этой статье
Причины развития тромбоцитопенической пурпуры
Заболевание достаточно распространено и занимает первое место среди причин повышенной кровоточивости. Проявляется в раннем детском возрасте, дошкольном периоде, среди взрослых пациентов чаще встречается у женщин. В половине случаев причину патологии установить не удается.
У каждого третьего пациента тромбоцитопеническая пурпура возникает после инфекции. Обычно первые признаки появляются через 15 — 20 дней после стихания острых проявлений вирусных или бактериальных заболеваний.

В качестве провоцирующего фактора могут быть:
- грипп, аденовирусная инфекция;
- ветряная оспа, корь, краснуха, коклюш;
- малярия;
- эпидемический паротит;
- септический эндокардит;
- введение вакцин и сывороток;
- прием гормональных препаратов;
- лучевая терапия;
- обширная операция;
- множественная травма;
- длительное пребывание на открытом солнце, в солярии.
Выявлены семейные формы болезни. Но большинство случаев связано с появлением в крови антител против собственных тромбоцитов. Они фиксируются на их мембране и разрушают ее. В результате клетки погибают не за 1 — 2 недели, как в норме, а за 5 — 12 часов.
Антитела могут попасть в организм и при переливании крови, тромбоцитарной массы или от матери к плоду во внутриутробном периоде. Качественный состав оболочек клеток меняется при действии вирусов, медикаментов или на фоне системных аутоиммунных болезней (волчанка, васкулит, гемолитическая анемия).
Недостаток тромбоцитов бывает и при нарушении их образования при апластической анемии, дефиците витамина В12, лейкозе, заболеваниях костного мозга, в том числе и метастазах опухолей.
А здесь подробнее об уртикарном васкулите.
Симптомы у взрослых и детей
Проявления болезни связаны с нарушением образования кровяных сгустков, а также усиленной проницаемостью капилляров и недостаточным их сокращением. В результате этого кровотечения долго не останавливаются, так как тромбы не перекрывают место повреждения тканей.
Первые симптомы тромбоцитопенической пурпуры появляются при падении числа тромбоцитов от 150 млн/л до 50 и ниже. При обострении болезни в крови обнаруживают только единичные кровяные пластинки.
Возникает кровоточивость, а на коже становятся заметными мелкие пятна – «синячки». Их количество постепенно возрастает – от мелкоточечной сыпи до крупных пятен, а цвет меняется от ярко багровых с синевой до светлых желто-зеленых. Типичная локализация – передняя поверхность тела, ноги и руки, редко сыпь охватывает кожу лица и шеи. Расположение бывает асимметричным, элементы сыпи безболезненные.
Такие же кровоизлияния могут быть обнаружены на:
- миндалинах, небной части полости рта;
- конъюнктивальной и сетчатой оболочке глаз (опасный признак, так как вслед за ним часто наступает кровоизлияние в мозг);
- барабанной перепонке;
- функционирующей ткани внутренних органов;
- сосудистых слоях мозга.

Характерный признак патологии – внезапные (часто ночные) кровотечения при незначительном повреждении кожи. Интенсивные геморрагии могут возникать из носа, десен, после небольших оперативных или диагностических манипуляций.
У женщин обычно тяжело протекают месячные, сопровождаются выраженной потерей крови. Перед наступлением менструации нередко появляется сыпь на коже, носовое кровотечение. В период овуляции бывают кровоизлияния в брюшную полость, имитирующие внематочную беременность.
Также появление крови обнаруживают в мокроте, рвотных и кишечных массах, моче. Температура чаще нормальная, встречается тахикардия, слабый первый тон (последствие анемии). Селезенка чаще нормальных размеров или немного увеличена.
При прогрессировании может произойти кровоизлияние в головной мозг. О его наступлении свидетельствуют:
- головокружение,
- головная боль,
- рвота,
- судорожный синдром,
- паралич конечностей,
- нарушение сознания.
Виды тромбоцитопенической пурпуры
В зависимости от причин возникновения и вариантов течения болезни выделяют несколько клинических проявлений болезни.
Идиопатическая (болезнь Верльгофа)
Хотя точная причина этой формы болезни не установлена, но ее иммунное происхождение не вызывает сомнений. При исследовании крови находят антитела против тромбоцитов, а также лимфоциты, чувствительные к антигенному составу мембран кровяных пластинок.
В качестве пускового момента служит изменение активности макрофагов (клеток-пожирателей) селезенки, которые воспринимают свои тромбоциты, как чужеродные.
Геморрагическая
Кровоточивость и геморрагическая сыпь являются основными симптомами тромбоцитопенической пурпуры. Поэтому такой вариант течения болезни считается классическим. Помимо него бывает и тромботическая пурпура с острым началом и тяжелой почечной недостаточностью. При ней в мелких сосудах формируются гиалиновые тромбы, нарушающие микроциркуляцию крови.
Геморрагический синдром может обостряться в виде кризового усиления кровоточивости и резкого падения тромбоцитов. В стадии ремиссии уменьшается время кровотечения, но остаются лабораторные признаки, или наступает полная нормализация состояния и гематологических показателей.

Острая
Чаще бывает в детском возрасте. Симптомы сохраняются на протяжении полугода, а затем исчезают после восстановления числа тромбоцитов в крови. Хронические формы обычно диагностируют у взрослых пациентов, признаки болезни склонны рецидивировать после периода ремиссии.
Иммунная
Основной признак – это образование антител к оболочке тромбоцитов. Если ее свойства изменились под влиянием вирусов, бактерий или медикаментов, то такая форма (гетероиммунная) имеет достаточно благоприятное течение. После очищения организма клетки восстанавливают свой состав, а образование антител прекращается. Чаще бывает острой, ее диагностируют преимущественно в детском возрасте.
Аутоиммунная, как правило, идиопатическая. То есть причину появления антител к своим собственным клеткам установить не удается. Она имеет рецидивирующее (повторяющееся) течение, степень тяжести зависит от состояния иммунной системы. Может возникать вторично, на фоне уже имеющегося системного заболевания соединительной ткани (волчанка, тиреоидит, склеродермия).
Изоиммунная тромбоцитопеническая пурпура связана с поступлением антител извне – с перелитой кровью или плоду от матери через плаценту.
Смотрите на видео о причинах и лечении тромбоцитопенической пурпуры:
Диагностика заболевания
По клиническим признакам тромбоцитопеническая пурпура похожа на поражение костного мозга, лейкоз, васкулиты, нарушения свертываемости крови и тромбоцитопатии. Для того чтобы правильно поставить диагноз, нужно провести гематологическое обследование. Характерными признаками тромбоцитопенической пурпуры являются:
- снижение тромбоцитов в крови;
- удлинение времени кровотечения (не всегда отражает степень тяжести, так как на него влияют и свойства клеток);
- увеличение протромбинового и активированного частичного тромбопластинового времени;
- кровяной сгусток не сокращается, или степень его ретракции (сокращения) существенно снижена;
- уменьшена концентрация серотонина в крови;
- лейкоциты в норме, при кровотечениях возникает анемия;
- при пункции костного мозга обнаруживают нормальное кроветворение;
- появление антитромбоцитарных антител.
В период геморрагического криза обнаруживается повышенная хрупкость сосудов – при ударе молоточком (исследование сухожильных рефлексов), накладывании манжеты для измерения давления, уколе иглы, щипковой пробе появляется характерная пятнистая геморрагическая сыпь.
 Кожа больного тромбоцитопенической пурпурой после манжеточной пробы
Кожа больного тромбоцитопенической пурпурой после манжеточной пробы
Для дифференциальной диагностики используют пункцию костного мозга, иммунологические анализы крови и исследование свойств и структуры тромбоцитов.
Лечение тромбоцитопенической пурпуры
Если содержание тромбоцитов в крови превышает 50 млн/л, нет выраженной кровоточивости, то медикаментозная терапия не назначается. Пациентам рекомендуется:
- ограничение интенсивных физических нагрузок, школьников освобождают от занятий физкультурой или переводят в специальную группу;
- избегать длительного пребывания на открытом солнце, переохлаждений;
- выбирается теплая или прохладная температура пищи, не травмирующая слизистые оболочки рта, запрещены кофеиносодержащие напитки;
- перед плановыми вакцинациями требуется консультация гематолога.
До приема любых лекарственных средств нужно убедиться в отсутствии влияния их на свертываемость крови. Противопоказаны многие обезболивающие и противовоспалительные средства (аспирин, парацетамол, напроксен, индометацин, ибупрофен), сульфаниламиды, фуросемид, гепарин, бета-блокаторы, дипиридамол, антибиотики пенициллинового и цефалоспоринового ряда, нитрофураны, барбитураты.
Показаниями к применению медикаментов для лечения тромбоцитопенической пурпуры является снижение тромбоцитов до 30 — 45 млн/л и наличие артериальной гипертензии, язвенной болезни, которые могут усиливать риск кровотечений.
В терапии используют:
- Кровоостанавливающие средства – Транексам, Аминокапроновая кислота, Этамзилат внутрь или внутривенно капельно. Для местного гемостаза применяется гемостатическая губка, фибриновые или желатиновые пленки, тампоны с адреналином, перекисью водорода.
- Гормональные препараты – Преднизолон на 2 недели со снижением дозы или курсами по 7 дней с пятидневным перерывом. При геморрагическом кризе назначают пульс-терапию – внутривенное введение высоких доз Метипреда.
- Иммуноглобулин человеческий нормальный в сочетании с гормонами или для самостоятельного применения.
- Интерфероны (Роферон, Интрон).
- Даназол.
Тромбоцитарная масса не применяется, так как она может ухудшить состояние, спровоцировать обострение аутоиммунного разрушения клеток и геморрагический криз. Отмытые эритроциты рекомендуют только при тяжелой анемии после кровотечений, которую невозможно скорректировать другими антианемическими средствами.
При недостаточной эффективности гормонов иногда к терапии добавляют цитостатики или под их прикрытием постепенно снижают дозу Преднизолона. Но чаще всего тяжелые формы, рецидивирующие при отмене гормонов, являются показанием для проведения спленэктомии – удаления селезенки. Этот орган участвует в разрушении тромбоцитов и после операции число клеток возрастает.
У детей такой метод лечения назначается с 5 лет и в 80% случаях приводит к полному восстановлению показателей крови.

Больные находятся под постоянным наблюдением гематолога. В период ухудшения состояния показаны еженедельные анализы крови, при наступлении ремиссии их проводят не реже 1 раза в месяц, а также после любой перенесенной болезни.
А здесь подробнее об антифосфолипидном синдроме.
Тромбоцитопеническая пурпура – это заболевание, связанное со снижением тромбоцитов в крови. Возникает при иммунологических нарушениях, ее провоцируют вирусы, медикаменты, переливания крови. Бывает врожденной при проникновении антител матери к плоду.
Проявляется геморрагической точечной и пятнистой сыпью, кровотечениями из слизистых оболочек. Для постановки диагноза нужно полное гематологическое обследование. Лечение проводится кровоостанавливающими, гормональными препаратами, введением иммуноглобулинов. При неэффективности медикаментов назначается спленэктомия.

Если вдруг лопаются сосуды на ногах, признак не может остаться незамеченным. Почему они лопаются и что делать? Какое лечение посоветует врач при синяке на ногах? Почему болят ноги и лопаются сосуды при беременности? Как выглядит лопнувший синяк и кровотечение?

Геморрагический васкулит (кожная форма) проявляется высыпанием и покраснением. Чаще всего подвержены ему дети. Как лечить и что делать?

Лечение васкулита нижних конечностей проводится с применением стандартной лекарственной терапии и народными методами. Совместное воздействие увеличивает шансы на избавление.

Классификация васулитов на сегодняшний день достаточно поверхностная, поскольку объединить четко все параметры под один невозможно. Тем не менее, она есть.

Если воспалились мелкие кровеносные сосуды и капилляры на коже, это может сигнализировать о том, что начался уртикарный васкулит. Правильно разобраться в симптомах поможет врач.

Развивается болезнь Вегенера буквально спонтанно, очень схожа с обычной простудой. Причины гранулематоза до сих пор не изучены, симптомы напоминают грипп. Диагностика затруднена, а лечение аутоиммунного заболевания длительное и не всегда успешное.

Остро возникшая иммунная реакция организма на ряд факторов приводит к развитию аллергического васкулита кожи. Он имеет и ряд форм: токсико-аллергический, инфекционно-аллергический, геморрагический.
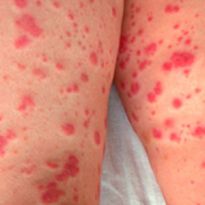
Тромбоцитопеническая пурпура – редкое кожное заболевание, относящееся к группе геморрагических диатезов. При этой патологии у человека вырабатывается недостаточное количество определенных кровяных телец, чаще всего их дефицит вызван иммунными нарушениями.
Обычно заболевание поражает детей в возрасте до 10 лет, у взрослых недуг встречается в 2 раза реже. Основным признаком этой патологии является появление большого количества кровоизлияний на коже и слизистых оболочках.
Характеристика заболевания
Болезнь Верльгофа – что это такое? Недуг относится к гематологическим болезням, при которых происходит снижение количества тромбоцитов. Пациенты, которым его диагностировали, имеют склонность к кровоточивости, также у них может развиться геморрагический синдром.
При тромбоцитопенической пурпуре уровень тромбоцитов значительно понижен и обычно составляет около 150×109 л, при том что количество мегакариоцитов в костном мозге приближено к норме. На сегодняшний день эта патология считается довольно распространенной и чаще всего проявляется у представительниц прекрасного пола.
Тромбоцитопения часто диагностируется у пациентов, которые страдают от ускоренного разрушения клеток. Метод лечения подбирается в зависимости от того, насколько сильно развит недуг и как сильно упал уровень тромбоцитов.
Симптоматика
У детей и у взрослых болезнь проявляется схожим образом. Так как она не имеет ярко выраженных признаков, для постановки точного диагноза необходимо сделать общий анализ крови и мочи, а также пройти некоторые обследования.
Основные симптомы тромбоцитопении:
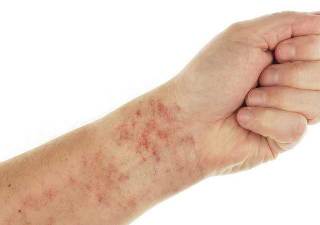
- появление на коже гематом разных размеров; кровоподтеки могут возникать не только в результате ударов, но и совершенно внезапно, без стороннего воздействия;
- обильные носовые кровотечения;
- точечные кровоизлияния в верхних слоях эпидермиса и периодические – в слизистые оболочки глаз;
- частые головокружения;
- повышенная кровоточивость десен при чистке зубов;
- периодическое появление сгустков крови в моче и каловых массах, рвоте;
- увеличение размера селезенки (наблюдается при аутоиммунной форме заболевания);
- дисфункция почек, которая развивается, если болезнь находится в запущенной форме.
Если тромбоцитопенией страдает ребенок, существует повышенная вероятность увеличения лимфоузлов и появления болезненности во время пальпации.
Классификация и формы
В международной медицине тромбоцитопеническую пурпуру разделяют на несколько разных форм в зависимости от того, что стало первоисточником возникновения патологии и определило клиническую картину болезни.
Классификация по течению и длительности болезни:
- Острая. Чаще всего диагностируется детям до 8 лет. Обострение заболевания проходит, когда значение тромбоцитов повышается до нормального (обычно на это уходит около 6 месяцев). При этой форме рецидивы случаются крайне редко, чаще наступает полное выздоровление.
- Хроническая. Обычно диагностируется у взрослых пациентов, продолжительность болезни составляет более 6 месяцев.
- Рецидивирующая. В зависимости от состояния больного уровень тромбоцитов будет периодически нормализоваться, потом снова снижаться.
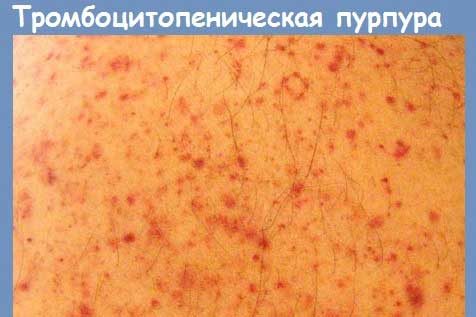
Также данное заболевание классифицируется по механизму возникновения. После проведения обследований медики могут поставить пациентам конкретный диагноз:
- Идиопатическая форма. Именно она известна как болезнь Верльгофа, возникает без видимых причин (установить их практически невозможно).
- Изоиммунная. Развивается, если пациенту проводят частые переливания крови.
- Трансиммунная. Возникает у плода, пока он находится в утробе матери. Болезнь обычно передается через антитромбоцитарные антитела. В большинстве случаев значение показателей существенно падает только в первый месяц жизни, после чего нормализуется.
- Гетероиммунная. Антигенная структура тромбоцитов меняется из-за того, что они подвергаются негативному воздействию чужеродных агентов. Такая форма недуга может развиться из-за некоторых вирусных заболеваний или под воздействием лекарственных медикаментов. В том случае, если болезнь не проходит более 6 месяцев, ее переводят в аутоиммунную форму.
- Аутоиммунная. Возникает как следствие различных внутренних патологий, например, после красной волчанки.
К отдельной категории относится тромботическая пурпура. Эта разновидность болезни всегда протекает в тяжелой форме и имеет неблагоприятный прогноз для пациента. Чаще недуг развивается у пациентов в возрасте от 30 до 40 лет.
Особенность тромботической пурпуры в том, что поврежденные тромбоциты начинают слипаться и закупоривают сосуды, что может спровоцировать ишемию внутренних органов. В первую очередь болезнь поражает легкие, почки, сердце и мозг.
Острая форма недуга быстро начинает прогрессировать, при ней пациент начинает страдать от обильных кровотечений, лихорадки, тремора, судорог и нарушения зрения.
Все эти симптомы в совокупности нередко приводят к возникновению комы. По статистике, такая форма заболевания в 60% случаев приводит к летальному исходу.
Стадии патологии
Выраженность симптомов может отличаться в зависимости от того, насколько сильно упал уровень тромбоцитов. Исходя из этого показателя, различают стадии болезни:
- Легкая. При этой степени заболевания тромбоциты снижаются незначительно. Из-за отсутствия выраженных признаков пациент даже не будет догадываться о наличии болезни. Единственное, что может указывать на патологию – периодические кровотечения.
- Средняя. На данном этапе у человека появляются высыпания по всему туловищу, могут возникать и на слизистых оболочках.
- Тяжелая. Высыпания покрывают большую часть тела, появляется желудочно-кишечное кровотечение.
Основные причины заболевания
Несмотря на многочисленные клинические исследования и сопоставление различных факторов, ведущие медики до сих пор не могут точно сказать, каков патогенез пурпуры. Примерно в 45% случаев врачи не могут выявить, что провоцирует развитие заболевания.
На сегодняшний день большинство специалистов считает, что тромбоцитопения возникает на фоне таких факторов, как:
- неправильная работа кровеносной системы;
- формирование в костном мозге новообразований доброкачественной и злокачественной природы;
- генетическая предрасположенность;
- постоянный стресс и эмоциональное перенапряжение;
- сильное обморожение;
- операции по протезированию капилляров;
- ультрафиолетовое облучение;
- физические повреждения;
- лучевая болезнь;
- длительный прием определенных медицинских препаратов, особенно негативно сказывается лечение антибактериальными средствами и препаратами на основе эстрогенов.
В группу риска попадают пациенты, которые перенесли такие заболевания, как:
.jpg)
- коклюш;
- ветряная оспа;
- коревая краснуха;
- инфекционный мононуклеоз;
- грипп.
Вероятность развития заболевания увеличивается у людей, страдающий от дисфункции селезенки и тех, у кого замедлен синтез серотонина.
Диагностика
Чтобы подобрать оптимальную методику лечения, медику необходимо учитывать все симптомы и факторы в совокупности. Для определения клинической картины проводят внешний терапевтический осмотр, сбор анамнеза, делают обследование пациента. Нужны:
- общий анализ крови на определение концентрации тромбоцитов;
- биохимический анализ мочи;
- миелонограмма.
Если пациент страдает от участившихся носовых или обильных маточных кровотечений, это также считается признаком прогрессирования заболевания. Окончательный диагноз ставится гематологом после изучения анализов. Врач оценит, насколько сильно изменились показатели крови.
Для пурпуры свойственны отклонения:
- Резкое снижение уровня тромбоцитов.
- Увеличение размеров этих клеток и перемена их структуры.
- Понижение гемоглобина.
- Рост времени кровотечений.
- Присутствие антитромбоцитарных антител в крови пациента.
Дифференциальная диагностика назначается, если имеется подозрение на вторичную пурпуру.
Какое лечение применяется
Если иммунная система человека дала сбой и у него обнаружилась тромбоцитопеническая пурпура, необходимо как можно скорее приступить к лечению, чтобы предупредить переход болезни в следующую стадию.
В медицинской практике иногда встречаются случаи, когда недуг протекает изолированно. При этом есть слабые кровотечения, умеренный уровень снижения тромбоцитов. В таких ситуациях лечение обычно не проводится. Основной задачей пациента на данном этапе является предотвращение прогрессирования болезни.
Если пациенту диагностировали среднюю или тяжелую стадию тромбоцитопении, назначают прием медикаментов определенных фармгрупп.
Также лечение может проводиться при помощи таких методов, как:
- Плазмаферез. Процедура, помогающая очистить кровь от излишнего количества антител.
- Переливание открытых эритроцитов и плазмы (этот метод особенно эффективен при большой кровопотере).
- Если болезнь будет плохо поддаваться лечению, пациенту могут назначить удаление селезенки.
Каждый из этих методов имеет свои преимущества и слабые стороны. Способ терапии должен подбираться лечащим врачом в зависимости от индивидуальных особенностей организма.
Важно отметить, что лечение заболевания на начальном этапе осуществляется исключительно в стационаре. Для скорейшего выздоровления пациенту нужно будет соблюдать постельный режим и клинические рекомендации врача.
Медикаментозная терапия
Лечение лекарствами считается основным методом борьбы с тромбоцитопенической пурпурой. Обычно пациенту назначают такие препараты:
.jpg)
- Кортикостероиды. Выписываются при обильных геморрагиях, задерживают аутоиммунные процессы.
- Иммунодепрессанты. Лекарства этой фармгруппы подавляют аутоиммунные реакции.
- Средства, ускоряющие циркуляцию крови.
- Антиагреганты. Препараты, уменьшающие вероятность формирования тромбов.
Если консервативный метод лечения окажется неэффективным, единственным способом спасти жизни пациента будет хирургическое вмешательство.
Помощь лечебного питания
При тромбоцитопении не назначается какая-то строгая диета. Важнейшую роль играет именно правильное питание, рацион человека должен быть идеально сбалансирован. Потребляемые блюда должны легко усваиваться организмом, насыщать его различными витаминами и микроэлементами.
Большинство медиков советует своим пациентам есть как можно больше продуктов, способствующих разжижению крови и препятствующих формированию тромбов.
Из рациона необходимо исключить острые и горячие блюда, из-за которых слизистая желудка может повредиться.
Чтобы тромбоцитопения не прогрессировала, а состояние улучшилось, необходимо потреблять:

- гречневую и овсяную кашу;
- кукурузу;
- говяжью печень;
- пророщенную пшеницу;
- овощи и фрукты;
- орехи.
От жирной, копченой и соленой пищи рекомендуется полностью отказаться.
Народные методы лечения
Многие пациенты до сих пор предпочитают пользоваться домашними способами лечения, так как считают их более безопасными. Медики предупреждают, что избавиться от пурпуры исключительно при помощи народных рецептов не удастся, их можно использовать только в качестве дополнения к медикаментозной терапии.
Самыми действенными считаются:

- Отвар коры калины. 2 ложки сухой коры заливают 300 мл кипятка и ставят томиться на небольшой огонь. После того как отвар закипит, его нужно выключить и дать настояться в течение 2 часов. Средство принимают трижды в день по 50 мл.
- Порошок из кунжута. Небольшую горстку семян нужно измельчить и принимать полученный порошок по столовой ложке 3 раза в день (его необходимо запивать большим количеством воды).
- Барбарисовая настойка. 20 г измельченных барбарисовых листьев нужно залить 250 мл воды и поставить в темное место на 2 недели, периодически взбалтывая. По истечении этого времени лекарство будет готово, его принимают трижды в день по 5 мл.
Возможные осложнения
Какие бы причины ни вызвали тромбоцитопению, это заболевание считается очень опасным. При отсутствии своевременного лечения существует вероятность, что произойдет кровоизлияние в головной мозг. При тромбоцитопении инсульт может возникнуть совершенно внезапно, без каких-либо предпосылок.
Если пациент будет страдать от обильных кровотечений, через несколько месяцев у него могут диагностировать малокровие или железодефицитную анемию. У детей до 10 лет при этом недуге часто развивается стоматит, гингивит.
Сегодня тромбоцитопения хорошо поддается лечению, летальный исход диагностируется только у 20% пациентов. Но в любом случае при первых признаках заболевания требуется немедленно обратиться к врачу и пройти комплексную диагностику.







