Что такое тромбофлебит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Хитарьян А. Г., флеболога со стажем в 34 года.
- Определение болезни. Причины заболевания
- Симптомы тромбофлебита
- Патогенез тромбофлебита
- Осложнения тромбофлебита
- Диагностика тромбофлебита
- Лечение тромбофлебита
- Прогноз. Профилактика
- Виды образований
- Причины
- Симптомы
- Диагностика
- Лечение
- Описание
- Причины
- Факторы риска
- Клиника
- Диагностика
- Лечение
- Лечение тромбоза народными средствами
- Профилактика
Определение болезни. Причины заболевания
Тромбофлебит — заболевание системы кровообращения, характеризующееся повреждением внутренних тканей стенки вены с развитием местной воспалительной реакции, сопровождающейся быстрой адгезией (слипанием) тромбоцитов в месте поражения.
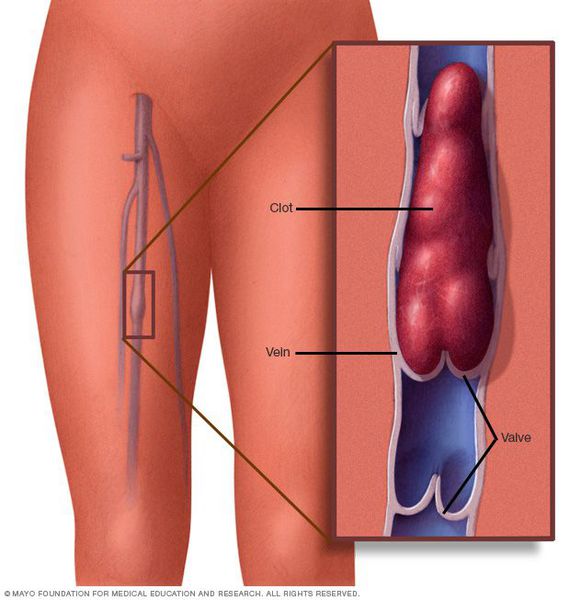
Причины развития данного заболевания:
- варикозное поражение вен — по статистике у 60% пациентов с варикозной болезнью со временем развивается тромбофлебит;
- важную роль в выявлении причины тромбоза, особенно спонтанного, у молодых людей играет генетическое исследование на тромбофилию — дефицит фактора протромбинового комплекса протеина S, дефицит антикоагулянта протеина С, дефицит антитромбина III (далее — АТ III), мутация фактора свертывания V (Лейденская мутация).
- высокий уровень эстрогена — беременность;
- заместительная гормональная терапия;
- продолжительное применение пероральных контрацептивов также может стать пусковым механизмом для тромбообразования.
Существует ряд других факторов, влияющих на развитие данного заболевания:
- табакокурение;
- ассоциированная тромбоцитопения (снижение синтеза гепарина в печени);
- нарушение синтеза тромбоцитарного фактора роста в костном мозге;
- грибковые и бактериальные инфекции;
- аутоиммунный антифосфолипидный синдром;
- избыточная масса тела;
- злокачественные новообразования (особенно опухоли поджелудочной железы, легких, желудка);
- преклонный возраст пациента;
- длительная иммобилизация;
- применение некоторых лекарственных препаратов (в частности, цитостатиков);
- наличие венозных тромбоэмболических осложнений в анамнезе.
Частота развития тромбофлебита зависит от многих факторов. Есть значимое различие между возрастными категориями. Ежегодно дебют тромбофлебита регистрируется у 0,3 – 0,6 на 1000 человек в возрасте до 30 лет и у 1,2 – 1,8 на 1000 пожилых пациентов.
Различия также регистрируются по половому признаку. Так, у мужчин тромбофлебит развивается в среднем в 0,05 – 1,4 на 1000 человек. У женщин этот показатель значительно выше — от 0,31 до 2,2 на 1000 человек.
Последние исследования подтверждают значимость генетически детерминированной тромбофилии в развитии тромбофлебита, особенно у пациентов без предшествующей травматизации сосудистой стенки. Тромбофилия — это патология, которой свойственна предрасположенность к формированию сосудистых тромбозов разной локализации, склонных к рецидиву. Причина данного заболевания заключается в наличии дефекта свертывающей системы крови, а также генетической или приобретенной патологии клеток крови. Клиническими проявлениями тромбофилии являются множественные тромбозы самой различной локализации, которые сопровождаются проявлением отеков и болью в ногах, синюшностью кожных покровов и лёгочной эмболией. Неоднократно встречающиеся рецидивирующие тромбозы в анамнезе больного могут говорить о наличии тромбофилии, которую можно подтвердить, проведя лабораторные исследования. Выбор дальнейшей терапии тромбофилии напрямую зависит от ее вида. Обычно используют тромболитики, антикоагулянты и дезагреганты.
Лейденскую мутацию обнаруживают у 23% пациентов. Значимыми являются также мутации протромбина, АТ III, кофактора гепарина, системы протеинов С и S. По локализации возникновения тромбофлебита также имеется большой разброс частоты встречаемости. В 65 – 80% случаев поражается система большой подкожной вены, в 10 – 20% случаев встречается система малой подкожной вены, тогда как билатеральный вариант тромбофлебита встречается лишь в 5 – 10% случаев.
Одним из наиболее значимых факторов развития тромбофлебита является наличие варикозной болезни. До 62% пациентов с тромбофлебитом имеют данную патологию. Посттравматические тромбофлебиты развиваются после внутривенного введения различных лекарственных препаратов, а также в случае катетеризации вены.
Симптомы тромбофлебита
Место локализации, распространенность и сроки развития патологического процесса, а также этиологический фактор являются причинами, обуславливающими клинические проявления тромбофлебита.
При развитии тромбофлебита на фоне варикозной болезни чаще поражаются поверхностные вены нижних конечностей, особенно ствол и притоки большой подкожной вены.
При поражении сосудов нижних конечностей происходит образование плотных тяжей багрового цвета в проекции пораженных сосудов, в симптоматику которого входит ярко выраженная гиперемия и произвольная болезненность или же болезненность при пальпации.
При ярко выраженном воспалении поверхностных вен на прилегающих кожных покровах проявляются такие симптомы, как покраснение, болезненность, повышение температуры и отек. Тромбофлебит может распространяться на систему глубоких вен. Наиболее опасной локализацией для развития данного осложнения служит первичное расположение патологического процесса вблизи от сафено-бедренного и сафено-подколенного соустий, а также перфорантных вен подколенной области. Важно отметить, что глубокие венозные стволы и многочисленные коллатерали являются главными причинами слабо выраженной симптоматики тромбофлебита глубоких вен голени.
При опускании ног вниз в икроножных мышцах появляется боль распирающего характера. Также данной патологии присуще развитие отеков дистальных отделов конечности, постепенно распространяющихся выше по ноге. Возможно даже расширение сети поверхностных вен голени, бедра и передней брюшной стенки. Бедренно-подколенный венозный сегмент будет проявляться более выраженно по причине наличия тяжелых отклонений в работе системы оттока и сложности протекания процесса компенсации кровотока.
Острый тромбофлебит несет наибольшую угрозу, поскольку может вызвать серьезные нарушения кровоснабжения конечности и тромбоэмболические осложнения, опасные для жизни. Так, у больных образуется напряженный отек конечности с характерными острыми болями. В дальнейшем этот отек может локализоваться в пахово-мошоночной области, в области ягодиц и передней брюшной стенке. Симптоматика тромбозов нижней полой вены выражается интенсивностью отека нижней половины туловища и обеих нижних конечностей. Также характерными признаками данного вида тромбоза являются расширение вен передней брюшной стенки и тромбозы печеночных и почечных вен, в конечном итоге определяющие клинику и ее исходы.
Для вены верхней конечности характерен посттравматический тромбофлебит, который возникает в результате внутривенных инъекций, а также катетеризации вены, повреждающих эндотелий. Наиболее типичным является поражение в области локтевой ямки. Клинически проявляется болью, уплотнением, покраснением и отеком по ходу пораженной вены. Распространение на глубокую венозную систему и систему легочной артерии практически никогда не происходит.
Тромбофлебит после эндоваскулярного лечения варикозной болезни встречается редко, всего в 0,1 – 1,2% всех случаев осложнений этого метода лечения. Наибольшая частота характерна для склеротерапии. Профилактика данного осложнения достигается немедленной мобилизацией пациента после манипуляции и использованием низкомолекулярных гепаринов в профилактических дозах.
Патогенез тромбофлебита
Тромбообразование — это приспособительная реакция организма, в ходе которой происходит выработка факторов свертывания крови, направленных на образование тромба и остановку кровотечения. При повреждении или нарушении внутренней стенки сосуда развивается местная воспалительная реакция. В зоне повреждения прикрепляется лейкоцитарный, а затем тромбоцитарный сгусток, что усиливает воспалительную реакцию и часто приводит к тромбозу просвета сосуда. Тромбофлебит ассоциирован с компонентами так называемой «триады Вирхова»:
- повреждение интимы сосудов, обусловленное травмой или воспалением;
- изменение свертываемости;
- снижение скорости венозного кровотока — проявляется вследствие варикозного расширения вен, ожирения, снижения физической активности, иммобилизации и т. д.
Отсюда следует, что к нарушению динамического равновесия системы гемостаза приводит патологическое изменение эндотелия вен, которое является ведущим пусковым механизмом формирования тромбофлебита. В последнее время международным консенсусом принято равенство между терминами «острый тромбофлебит» и «тромбоз поверхностных вен», обуславливающее общность патогенетических механизмов, осложнений и тактики лечения.
Осложнения тромбофлебита
Осложнения тромбофлебита могут нести угрозы для жизни! Опасность распространение тромба с поверхностных вен на глубокие и миграции тромботических масс в мелкие ветви легочной артерии с последующим развитием тромбоэмболии легочной артерии (далее — ТЭЛА). В основном в качестве источника тромбообразования при ТЭЛА выступают вены нижних конечностей.
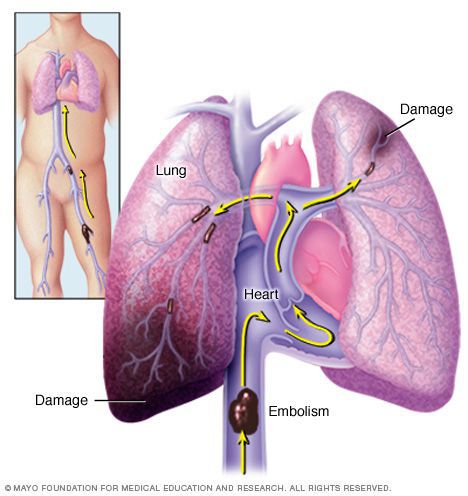
В некоторых случаях источниками являются вены верхних конечностей и правые отделы сердца. Риску появления заболевания подлежат беременные и женщины, которые в определенный период времени длительно принимали пероральные контрацептивы, а также пациенты, имеющие тромбофилию. Есть вероятность распространения процесса на вены таза и брюшной полости с последующим возникновением ишемии пораженной конечности и возможных септических осложнений.
Диагностика тромбофлебита
При подозрении на развитие тромбоэмболии ветвей легочной артерии показана спиральная компьютерная томография (СКТ) органов грудной клетки, которая помогает выявить даже самые незначительные изменения в исследуемой зоне.
Ангиопульмонография — методика, которая позволяет исследовать ветви легочной артерии после введения контрастного вещества. Обязательным является выполнение УЗИ при неясной клинической картине, подозрении на наличие тромбофлебита глубоких вен, беременным женщинам, при локализации тромбофлебита на бедре или верхней трети задней поверхности голени. Ультразвуковая диагностика выполняется в сочетании с допплерографией, что позволяет определить скоростные характеристики потока. Важным в диагностике тромбофлебита является определение носительства генетических полиморфизмов в системе генов свертывания, наиболее значимыми являются мутации протеина S, дефицит антикоагулянта протеина С, дефицит АТ III, мутация фактора свертывания V (Лейденская мутация). Обследование начинают с осмотра, пальпации и выполнения диагностических проб. Производят забор крови для лабораторной диагностики (коагулограмма). Данное исследование позволяет выявить нарушения показателей свертывающей системы. Определяется уровень Д-димера крови, этот показатель указывает на тромбообразование в организме человека. Необходимо помнить, что уровень Д-димера не является критерием тяжести процесса.
Лечение тромбофлебита
Тромбофлебит — это заболевание, которое может угрожать жизни пациента и в связи с этим требует незамедлительного лечения.
Лечебные и профилактические мероприятия при тромбофлебите носят комплексный характер и могут быть консервативными и хирургическими. Основными задачами является максимальное устранение факторов риска, уменьшение и облегчение местных симптомов, профилактика распространения тромбофлебита на сеть глубоких вен и профилактика венозных тромбоэмболических осложнений.
Оперативное лечение
Не так давно золотым стандартом лечения восходящего тромбофлебита являлась кроссэктомия (операция Троянова-Тренделенбурга), однако результаты практики показали, что данный метод оперативного вмешательства является наиболее травматичным и жизнеугрожающим для пациентов.
Согласно последним пересмотренным клиническим рекомендациям, эндовенозная лазерная коагуляция (ЭВЛК) является малотравматичной и безопасной методикой при восходящем тромбофлебите. Таким методом можно оперировать любую категорию больных. Как правило, оперативное вмешательство проводится под местной тумесцентной анестезией. При выходе процесса за пределы сафено-феморального или сафено-поплитеального соустья производится тромбэктомия из магистральных вен. Оперативное вмешательство может быть осуществлено при помощи регионарной анестезии или интубационного эндотрахеального наркоза. Предпочтение методу тромбэктомии зависит от уровня расположения проксимальной части тромба.
При тромбозе перфоранта выполняется тромбэктомия из перфорантной вены. При эмболоопасном тромбозе бедренно-подколенного сегмента показана перевязка поверхностной бедренной вены (ПБВ).
При эмболоопасном илио-кавальном тромбозе выполняется пликация нижней полой вены.
На рисунке изображена имплантация кава-фильтра в нижнюю полую вену, показанием для которой является эмболоопасный илио-кавальный тромбоз.
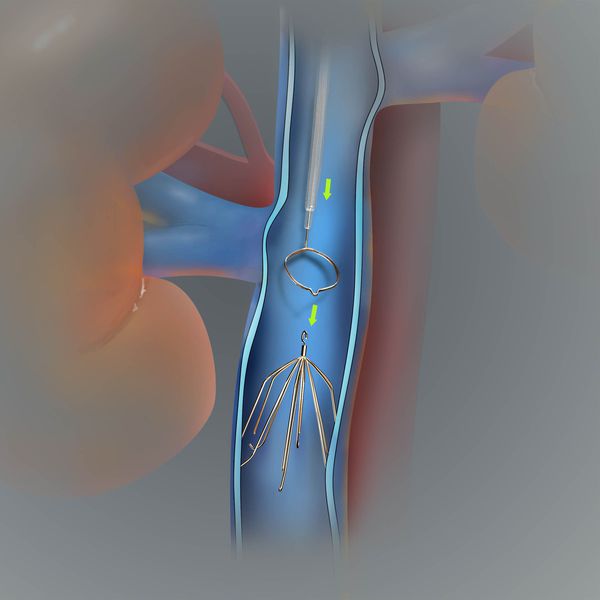
Консервативное лечение
На сегодняшний день при имеющихся показаниях самым эффективным методом будет являться проведение антикоагулянтой терапии. В медицинской практике принято различать антикоагулянты прямого действия, способствующие снижению активности тромбина в крови, и антикоагулянты непрямого действия, препятствующие образованию протромбина в печени. Низкомолекулярные гепарины относятся к группе антикоагулянтов прямого действия. В их число входят такие лекарственные препараты, как Эноксапарин натрия (Анфибра, Клексан, Гемапаксан, Ловенокс), Дальтепарин (Фрагмина) или Тинзапарин, которые необходимо вводить подкожно 1-2 раза в течение суток. Использование низкомолекулярных гепаринов в результате дает максимальную эффективность и минимальное проявление побочных действий. Антикоагулянтами непрямого действия являются производные Варфарина, требующие особой осторожности и высокой степени лабораторного контроля (МНО). В настоящее время наибольший интерес представляют лекарственные препараты, которые не требуют лабораторного контроля МНО и с меньшими рисками осложнений, например, такие как Ксарелто (Ривароксабан) или Прадакса.
Кроме того, пациенту назначается длительное ношение компрессионного трикотажа и вспомогательной фармакотерапии, флеботонизирующие препараты (Детралекс; Венарус; Флебодиа 600) и т. д. Целесообразно также назначение нестероидных противовоспалительных препаратов и местное лечение.
Прогноз. Профилактика
В раннем периоде после перенесенного тромбоза (не позднее 72 ч.) в некоторых случаях для восстановления проходимости сосуда используют препараты, которые растворяют тромб (тромболитики).
Немаловажным является ношение компрессионного трикотажа. Компрессионный трикотаж является медицинским изделием и подбирается индивидуально для каждого пациента. Он назначается перед оперативными вмешательствами пациентам, страдающим варикозной болезнью, при ожирении, беременным женщинам, при длительных перелетах, переездах и т. д.
Перемежающаяся пневмокомпрессия — физиотерапевтический метод массажного воздействия на ткани при помощи специальных многокамерных манжет с разным рабочим давлением. Данная методика обладает отличными лимфодренажными свойствами, способствует снижению отечности.
Электромиостимуляция при помощи прибора VENOPLUS — данная запатентованная методика заключается в том, что электромиостимуляция приводит к сокращению мышц и активизации работы мышечно-венозной помпы.
 Тромб – популярный медицинский термин, который слышали практически все. К сожалению, в большинстве случаев информацию, связанную с тромбами, а также что это такое, люди узнают слишком поздно. При этом не все понимают, что конкретно означает термин, и можно ли избежать летального исхода.
Тромб – популярный медицинский термин, который слышали практически все. К сожалению, в большинстве случаев информацию, связанную с тромбами, а также что это такое, люди узнают слишком поздно. При этом не все понимают, что конкретно означает термин, и можно ли избежать летального исхода.
Виды образований
Самое простое определение, что такое тромб – сгусток крови, который может быть расположен как в просвете кровеносного сосуда, так и в полости сердца, и образуется в результате свертывания крови в ответ на повреждение сосуда. Закупорка сосудов и перекрытие кровотока – вот чем опасен подобный сгусток.
Существует две условные классификации, в которых разделение идет по разным признакам. В зависимости от нахождения можно выделить сгустки следующих видов:
- Венозный/ артериальный/ микроциркуляторный. Эти виды тромбов говорят о том, где конкретно он находится. При этом речь обычно идет не об оторвавшемся тромбе, а о тромбозе. Тромбоз – это первичное место образования сгустка, оно постоянно разрастается, и под весом отрываются частицы, которые называют эмболами. Между этими видами можно найти довольно существенную разницу, к примеру, венозный сгусток не может быть образован из бляшки, так как в венах их нет.
- Пристеночный. Одни из сегментов прикреплен к стенке сосуда, поэтому тромб не станет причиной перекрытия кровотока на первом этапе, однако он может стать «донором» блуждающих сгустков. Такое наслоение может быть разных размеров, порой попадаются довольно длинные наслоения.
- Выстилающий. Тромбообразование происходит по всему диаметру сосуда, для движения крови остается место в середине. Это повышает давление в сосуде, особенно с увеличением размеров сгустка.
- Центральный. Он имеет крепления к стенкам с противоположных сторон. Однако основная часть находится в центре, поэтому кровь течет «вокруг». Такое положение также сильно сдерживает ток крови.
Любая из указанных форм тромбоза может стать донором блуждающего эмбола, который будет свободно передвигаться по кровеносной системе. В процессе такого «путешествия» он может увеличиться в размерах или дойти до слишком узких сосудов. Конечной формой блуждающей версии, как и всех других видов, является закупоривающий эмбол. Он полностью перекрывает движение крови.
Вторая классификация тромбов исходит из состава:
- Белый. Медицинское название – агглютинационный. Его базой становятся тромбоциты и лейкоциты, а стадий образования тромба много, и они протекают медленно.
- Красный тромб. Медицинское название – коагуляционный, для строения тромбов нужны факторы свертываемости и эритроциты. Чаще всего они венозные.
- Гиалиновый. Составная часть формируется из белков плазмы, к которым присоединяются эритроциты, обычно в стадии гемолиза.
- Смешанный. Схема образования тромба требует наличия разных частиц, какие-то из них налипают, другие уходят в осадок и сами крепятся к стенкам.
Можно выделить еще несколько классификаций, однако по местоположению и составу – наиболее объемлющие и важные при диагностике и лечении.
Причины
Все составные части тромба свободно передвигаются в кровеносной системе здорового человека. Соединение составных элементов не происходит спонтанно, должны быть определенные причины образования тромбов в сосудах:
- Начало заболеванию может положить травма кровеносных сосудов. Повреждение не обязательно должно быть механическим, это бывает следствием облучения, химиотерапии или травмы, воспалительного процесса из-за инфекций и даже чрезмерного количества холестерина на стенках. При повреждении стенки сосуда появляются нити фибрина. Они буквально «цепляют» первые составляющие будущего сгустка, привязывая их к стенкам сосуда.
- Стоит помнить, что хирургическое вмешательство – наиболее распространенная причина образования тромбов, поэтому после операции очень часто начинают образовываться кровяные сгустки. Похожие результаты могут принести и естественные роды.
- Тромбоз может стать следствием неправильной работы коагуляционной системы, ведь она отвечает за свертываемость крови и образование тромбов. Обычно это хорошо для организма, во время травмы сгусток препятствует свободному выходу крови в месте разрыва. Этого достаточно, чтобы дождаться рубцевания ткани, поскольку спасает от потери драгоценной крови.
- Сбой свертывающей системы часто, но не обязательно, бывает связан с врожденным патологиями или наследственностью. Сбой также случается при наличии вируса или бактерий в крови, если иммунная система сдерживается определенными лекарственными препаратами. Организм просто не может понять, что случилось, и запускает каскад свертываемости крови, создавая базу для образования тромбов.
Причина, почему образуются тромбы, не всегда результат короткого процесса. У малоподвижных людей случается нарушение кровообращения из-за передавливания сосудов. Обычно такое нарушение происходит на фоне варикозного расширения вен, лишнего веса, беременности или приема гормональных препаратов у женщин. Некоторые ученые даже утверждают, что риск тромбоза по этой причине связан с ростом, поэтому у слишком низких и слишком высоких людей он проявляется чаще.
Симптомы
 Тромбоз – опасное заболевание, так как не всегда его удается выявить на ранних стадиях. Внешние симптомы наличия тромбов проявляются далеко не сразу, а при легком течении заболевания могут совсем отсутствовать. Остальные признаки тромба бывают очень разнообразны и во многом зависят от того, где находится уплотнение и насколько тяжело протекает заболевание.
Тромбоз – опасное заболевание, так как не всегда его удается выявить на ранних стадиях. Внешние симптомы наличия тромбов проявляются далеко не сразу, а при легком течении заболевания могут совсем отсутствовать. Остальные признаки тромба бывают очень разнообразны и во многом зависят от того, где находится уплотнение и насколько тяжело протекает заболевание.
Для тромбоза поверхностных вен характерно то, что его можно выявить при пальпации, так как он находится близко к поверхности кожи. Такой сгусток – плотное образование, в первичной стадии он бывает мягким, однако при пальпации можно нащупать твердое образование. В качестве дополнительных симптомов включает покраснение кожи, отек конечности, повышение температуры в месте образования тромба. Отек развивается в течение нескольких часов и болит при нажатии. Симптомы поверхностного тромбоза иногда можно спутать с инфекцией.
Симптомы венозного тромба в глубоких венах – покраснение и отек, как и в предыдущем случае. Зона поражения будет более теплой, скорее всего, поднимется температура всего тела, возможна лихорадка. Боль пациент чувствует при нажатии на область, близкую к очагу воспаления. Также появляются следы на коже – пятна синего цвета.
Наиболее опасными являются артериальные тромбы. Симптомы тромбов во многом зависят от пораженного органа. Тромбоз артерий в сердце относится к ишемической болезни сердца, поэтому среди признаков:
- одышка;
- боль за грудиной, которая отдает в руку или спину;
- повышенное потоотделение;
- тошнота.
Артериальный тромбоз в конечностях приводит к возникновению сильной боли и побледнению кожи, снижению температуры лишенных кровоснабжения тканей. В таких ситуациях пациенту необходима срочная медицинская помощь, только это дает шанс на спасение пораженной руки или ноги от ампутации.
Тромбоз артерий в голове вызывает более явные нарушения, заметные окружающим. Проблемы с речью, координацией, глотанием, зрением, мышечной силой и движениями. Симптомы образования тромба во многом пересекаются с инсультом, так как это наиболее частый результат при отсутствии лечения.
Тромбы, расположенные в артериях головного мозга, часто становятся причиной инсультов, опознать подобные поражения можно по потере речи, зрения, чувствительности. Обычно симптомы временные, однако для восстановления может потребоваться довольно продолжительное время. К тому же нет гарантии, что будет полное восстановление.
Главным осложнением венозного тромбоза является отрыв тромба, его миграция с током крови в легкие и развитие тромбоэмболии легочной артерии (ТЭЛА). ТЭЛА – это опасное для жизни заболевание, которое проявляется внезапным появлением боли в грудной клетке, одышки, кашля с выделением крови. В тяжелых случаях развивается падение артериального давления и потеря сознания, возможна остановка сердца.
Эксперт портала, врач первой категории Тарас Невеличук.
Диагностика
 Тромбоз – это болезнь, которую диагностируют еще до проявления симптомов тромбов.
Тромбоз – это болезнь, которую диагностируют еще до проявления симптомов тромбов.
Если обратиться к врачу уже с проблемой, высока вероятность того, что лечение будет малоэффективным. Поэтому во многом диагностика заболевания – инициатива пациента, который заботится о своем здоровье. Существует несколько стадий выявления болезни врачами:
- Анализ клинической истории. Тромбы в сосудах не появляются на пустом месте, поэтому человека оценивают по тому, относится ли он к группе риска. Обычно делят на 3 категории: высокая, средняя и низкая вероятность заболевания. Оценка проводится при учете перенесенных операций, возраста, образа жизни, вредных привычек и некоторых других факторов.
- Внешний осмотр. Тромбоз поверхностных вен можно обнаружить путем пальпации. В остальных случаях при внешнем осмотре врач может обнаружить изменение цвета кожных покровов или отек.
Анализ крови на свертываемость. Этот способ диагностики относится к общим, так как он лишь указывает на вероятность наличия сгустков. При повышенном уровне D-димера за анализом крови должны следовать более точные методы исследования. - УЗИ. Этот способ диагностики используется практически во всех случаях подозрения на наличие тромбов. С его помощью легко обнаружить тромбоз конечностей, однако для исследования всего тела используются другие методы.
- Ангиографические методы (флебография и артериография). Метод диагностики с использованием рентгеноконтрастного вещества, применяется для выявления тромбов в сосудах.
- КТ. Может использоваться для обнаружения тромбов практически в любом органе, его можно применять вместо УЗИ. На практике чаще всего используется для диагностики тромбов в легких или мозге.
- ЭКГ. Этот вид диагностики используется для выявления тромбоза коронарных артерий сердца.
- ЭхоКГ. Ультразвуковой метод диагностики, позволяющий обнаружить тромбы в камерах сердца.
Если при обследовании у пациента клиники не было выявлено никаких признаков тромбоза, это не значит, что болезнь его не затронет. Риск заболевания увеличивается после 40 лет. Так что есть необходимость повторного обращения через несколько лет.
Лечение
 Первые этапы лечения проводятся строго под наблюдением профессионалов в стационаре. После нескольких дополнительных анализов врач определяет дальнейший курс лечения. Результатом комплекса мер должно стать естественное рассасывание. Однако в особо сложных случаях заболевания, особенно при артериальном тромбозе, назначают хирургическое удаление сгустка. Сам процесс лечения нельзя назвать коротким. Часто оно длится больше нескольких месяцев. К счастью, нет необходимости все это время лежать в стационаре.
Первые этапы лечения проводятся строго под наблюдением профессионалов в стационаре. После нескольких дополнительных анализов врач определяет дальнейший курс лечения. Результатом комплекса мер должно стать естественное рассасывание. Однако в особо сложных случаях заболевания, особенно при артериальном тромбозе, назначают хирургическое удаление сгустка. Сам процесс лечения нельзя назвать коротким. Часто оно длится больше нескольких месяцев. К счастью, нет необходимости все это время лежать в стационаре.
Медикаментозное лечение основывается на лекарствах, разжижающих кровь, – антикоагулянтах. Разжижение крови приводит к естественному исчезновению тромба. Эта терапия весьма эффективна не только в качестве лечения заболевания, но и для его профилактики. Прием антикоагулянтов обычно не прекращается сразу после достижения цели. Еще какое-то время их пьют, чтобы убрать возможность рецидива.
Еще одним медикаментозным способом лечения являются тромболитики. Они действуют уже исключительно на образования. Под воздействием препаратов вместо наслоения частиц, происходит их постепенное отпадание. Образования отрываются очень маленькими объемами, а после полностью растворяются. Тромболитики вводят с помощью инъекций, поэтому результат можно получить довольно быстро.
Физиотерапия назначается при самых легких формах тромбоза. Их можно убрать с помощью периодических сеансов массажа, а также лечебной физкультуры. Врачи настоятельно рекомендуют изменить образ жизни, особенно при сидячей работе. Постоянные прогулки на свежем воздухе приведут в норму кровообращение и заболевание пройдет само. Механизм образования тромба часто строится на атеросклеротической бляшке, поэтому дополнительным методом лечения становится диета. Она же может быть использована как профилактика.
Иногда в нижнюю полую вену, несущую кровь из нижней части туловища, ставятся специальные фильтры. Они не влияют на сгусток в его обычном состоянии, однако если тромб оторвался, фильтр препятствует его движению. Подобная практика применяется в случаях, когда высок риск попадания эмболов в легкие. Фильтрацию совмещают с другими видами лечения, так как сама по себе это лишь пассивная сдерживающая процедура.
Тромбоз – это состояние, вызванное образованием кровяного сгустка, который препятствует нормальной циркуляции крови по организму. В зависимости от места и величины сгустка крови, тромбоз может быть чрезвычайно серьезным и даже опасным для жизни.
Тромбоз нередко сочетается с тромбоэмболией и тогда возникают такие грозные осложнения как инфаркт и инсульт.
Для определения местоположения тромба используют различные методы исследования и немалое значение имеет определение состояния системы свертываемости крови. При подтверждении диагноза проводят антикоагулянтную терапию, а в дальнейшем задействуются профилактические мероприятия.
Видео: Чем опасен тромбоз?
Описание
Тромбоз возникает, когда сгустки крови блокируют кровеносные сосуды. Существует 2 основных типа тромбоза:
- Венозный – это когда сгусток крови перекрывает частично или полностью кровоток в вене. По венозным сосудам кровь поступает от тела по направлению к сердцу.
- Артериальный – это когда сгусток крови блокирует артерию. По артериальным сосудам кровь переносит кислород от сердца ко всем участкам тела.

Основные механизмы развития тромбоза
- Гиперкоагуляция – на фоне определенных аутоиммунных процессов или генетических нарушений развивается повышенная свертываемость крови. По последним данным в тромбозе глубоких вен непосредственное участие принимают нейтрофилы. В частности, они выступают в роли посредников во время прохождения про-тромботических действий. Также гиперкоагуляция нередко связана с приемом определенных лекарств и прохождения терапии, включая противоопухолевую.
- Повреждение эндотелиальных клеток – существует много различных факторов, способствующих повреждению внутреннего слоя сосудов (эндотелия). Под действием тканевого фактора на эндотелии оседают тромбоциты, что в результате приводит к тромбозу.
- Нарушение циркуляции крови – подобное чаще всего отмечается при нарушении деятельности сердца, когда в венозных сосудах начинает застаиваться кровь, из-за чего развивается тромбоз и эмболия. Также злокачественные образования могут передавливать сосуды, включая крупные, что непременно ведет к сгущению крови и тромбозу.
Причины
Венозный тромбоз может быть вызван:
- Заболеваниями или повреждениями венозных сосудов ног
- Полной или частичной потерей подвижности по любой причине
- Переломом кости
- Некоторыми лекарствами
- Наследственными расстройствами
- Аутоиммунными нарушениями, которые приводят к гиперкоагуляции
Артериальный тромбоз чаще всего вызывается атеросклеротическим поражением сосудов. Это происходит, когда жировые или кальциевые соединения откладываются на стенках артерий. Образованные таким образом бляшки могут частично или полностью перекрыть сосуд. В некоторых случаях образованные тромб отрывается и попадает с током крови в другие органы и системы, нарушая в них кровообращение.
Артериальный тромбоз может развиваться в коронарных артериях, и тогда поражается сердечная мышца со всеми вытекающими последствиями, включая стенокардию и инфаркт миокарда. Когда артериальный тромбоз образуется в кровеносном сосуде головного мозга, тогда создаются благоприятные условия для развития инсульта.
Факторы риска
Большая часть факторов риска, вызывающих венозный и артериальный тромбоз, одинаковая.
Факторы риска венозного тромбоза могут включать:
- Семейную предрасположенность к тромбозу глубоких вен
- Гормональную терапию или противозачаточные таблетки
- Беременность
- Травму венозного сосуда из-за операции, перелома или др.
- Гиподинамию, например, после операции или во время длительной поездки
- Наследственное нарушение системы свертывания крови
- Установку венозного катетера
- Пожилой возраст
- Избыточный вес или ожирение
- Некоторые патологические состояния, такие как рак, болезни сердца, болезни легких или болезнь Крона
Факторы риска артериального тромбоза могут включать:
- Сахарный диабет
- Высокое артериальное давление
- Высокий уровень холестерина
- Отсутствие активности и ожирение
- Плохое питание
- Семейную предрасположенность к артериальному тромбозу
- Пожилой возраст
Видео: Отчего у людей образуются тромбы
Артериальный тромбоз – это образование сгустка крови в артерии. Как правило, артериальный тромбоз может поражать любой орган тела. Чаще всего диагностируется:
- Инсульт (гипоксия мозга из-за нарушения питания и поступления кислорода)
- Сердечный приступ (расстройство кровообращения по коронарным артериям, известное как “инфаркт миокарда”)
- Нарушение артериального кровообращения в конечностях.
Болезнь коронарных артерий является самой распространенной причиной смертности в Европе, на которую ежегодно приходится 1,8 миллиона смертей. На сегодня каждая пятая смерть – от коронарной болезни. Определяется у 22% женщин и 20% мужчин. Примерно один из каждых двенадцати мужчин (8%) и одна из каждых десяти женщин (11%) умирают от этой болезни. [1 – European Cardiovascular Disease Statistics? 2012 edition]
При возникновении артериального тромбоза применяют антикоагулянтные (или антитромботические) лекарства для предотвращения дальнейшего роста сгустка и растворения существующих тромбов, блокирующих коронарные артерии. В большинстве случаев антикоагулянты дают в сочетании с другими лекарствами, при необходимости проводят медицинские манипуляции.
Венозный тромбоз – это образование тромботического сгустка внутри вен. На сегодня определены следующие виды венозного тромбоза:
- воротной вены;
- почечных вен;
- яремной вены;
- сосудов венозного синуса головного мозга;
- синдром Бадда—Киари;
- синдром Педжета — Шрёттера;
Представленные формы тромбоза вен в совокупности известны как венозные тромбоэмболические образования (ВТО).
Точное число людей, которые ежегодно страдают от ВТО, трудно определить, однако последние эпидемиологические исследования показывают, что ежегодная заболеваемость ВТО составляет около 1 на 1000 населения. [2 – Glynn R.J. et al. Ann Intern Med 2007; 147:525-33; Amin A, Stemkowski S, et al. J Thromb Haemost. 2007; 5:1610-6]
По статистике, ВТО является третьим по распространенности сердечно-сосудистым заболеванием (после ишемической болезни сердца и инсульта). В одном только Европейском Союзе от ВТО ежегодно умирает более 540 000 пациентов, что вдвое превышает число европейцев, умерших от рака молочной железы, рака предстательной железы, ВИЧ / СПИДа и дорожно-транспортных происшествий. [3 – Cohen AT, et al. Thromb Haemost. 2007;98:756-64]
Тромбоз поверхностных вен (ТПВ) – это закупорка тромботическим сгустком поверхностных вен верхней или нижней конечностей. ТПВ чаще всего оценивается как доброкачественная патология, которая часто вызывает значительные неудобства. Некоторые исследования показали, что у 5-10% пациентов может развиться серьезное прогрессирование заболевания в первые три месяца, если они не проходят адекватного лечения. [4 – Bauersachs R.M., Hämostaseologie 2013; 33:2]
Тромбоз глубоких вен (ТГВ) – это определение сгустка крови в глубокой вене конечности или таза. Чаще всего встречается в нижних конечностях, таких как глубокая вена бедра. При развитии ТГВ ограничивается количество возвращенной бескислородной крови к сердцу.
Хотя ТПВ и ТГВ приносят много неудобств, основная их опасность связана с развитием тяжелых осложнений, которые повышают риск легочной эмболии.
Легочная эмболия (ЛЭ) возникает, когда тромб отделяется от сосуда и по венозной системе перемещается с кровью через правую сторону сердца и затем попадает в легочную артерию.
Сгустки оседают в легочной артерии, что может вызвать частичную или полную блокировку сосуда. Последствия ЛЭ варьируются в зависимости от размера и местоположения тромба. Однако ЛЭ является чрезвычайно опасной патологией, которая может привести к смертельному исходу.

Клиника
Более острая и выраженная клиническая картина характерна для артериального тромбоза, тогда как закупорка венозных сосудов протекает менее заметно, но от этого не снижается степень опасности их развития.
Общие симптомы тромбоза следующие:
- Быстрая утомляемость
- Безосновательная усталость
- Внезапное изменение психического состояния
Симптомы тромбоза могут быть похожи на другие заболевания, особенно если на его фоне развивается инфаркт или инсульт, тогда определяются признаки, характерные для этих патологий.
В зависимости от места расположения тромба могут обнаруживаться следующие признаки:
- Сердце – боль в сердечной области, потливость, одышка и дискомфорт в верхней части тела
- Легкие – острая боль в груди, тахикардия, потливость, кашель с кровью и одышка
- Ноги – чрезмерная боль, отек, покраснение, чувство теплоты в области поражения и судороги
- Живот – боль в животе, диарея и рвота
- Мозг – изменение зрения, трудности в разговоре, сильная головная боль, онемение или слабость на одной стороне тела и головокружение
Когда нужно немедленно обращаться к врачу?
- Болезненные ощущения резко выражены или отмечается их нарастание
- Дыхание стало прерывистым или появилась одышка
- Возник страх смерти или выраженная тревожность
Диагностика
Физиологический осмотр больного и особенно пораженной ноги или руки обязательно дополняется инструментальными методами исследования. В частности проводится :
- Ультразвуковая диагностика. С помощью звуковых волн оценивается степень нарушения кровотока в артериях и венах.
- Лабораторные тесты, которые позволяют определить выраженность коагуляции крови. В частности, выполняется протромбиновый тест, ТВ тест (тромбиновое время), активированное частичное тромбопластическое время.
- Венография. В начале исследования рентгеноконтрастное вещество вводится в вену. Затем делается рентгеновский снимок, на котором видны сосуды, включая суженные и закупоренные.
- МРТ или КТ. Подобная визуальная диагностика подбирается с учетом типа тромба и предположительного места его нахождения.
Лечение
Во время составления листа назначения врачами чаще всего учитываются следующие моменты
- Возраст больного, его общее состояние здоровья и история болезни
- Продолжительность течения заболевания
- Прилежность в использовании больным лекарств или терапии
- Наличие рецидивов
- Пожелания больного
Лечение тромбоза в первую очередь связано с использованием антикоагулянтных препаратов или, как их обычно называют, “разбавителями крови”. Хотя эти лекарства фактически не “разбавляют” кровь, а лишь замедляют способность организма образовывать новые тромбы.
Антикоагулянты чаще всего начинают вводить в больнице, особенно в первые 5-10 дней после постановки диагноза. Этот период считается наиболее серьезным или острым на протяжения всего развития заболевания. При необходимости, антикоагулянты назначаются для домашнего использования, особенно тем, кто относится к группе риска.
Лечение на дому с помощью антикоагулянтов может продолжаться в течение недель, месяцев или даже лет, что позволяет предотвратить появление новых тромбов. Подобное особенно показано при мерцательной аритмии и других форм аритмии, при которых развивается учащенное сокращение предсердий.
При лечении антикоагулянтами важно выполнять следующие рекомендации:
- Обязательно нужно принимать лекарство в соответствии с предписаниями.
- Со своим врачом нужно продолжать поддерживать тесное сотрудничество.
- При определении каких-либо симптомом тромбоза и / или появлении побочных эффектов от приема назначенных препаратов нужно обязательно об этом сообщить врачу.
- При необходимости повторно сдаются анализы, что позволит контролировать уровень свертываемости крови.
- Во время посещения врача нужно не стесняться задавать интересующие вопросы.
Антикоагулянтные препараты, используемые в лечении тромбоза:
- Нефракционированный гепарин
- Низкомолекулярный гепарин
- Варфарин
- Прямые пероральные антикоагулянты
Лечение тромбоза народными средствами
По словам диетологов и макробиотических консультантов нужно избегать продуктов, способствующих развитию воспаления в организма. К ним относится белый хлеб, пирожные, выпечка, печенье, рафинированное масло. Все эти продукты, как правило, способствуют образованию сгустков крови. При этом стоит включить в рацион питания те вещества, которые позволяют улучшить состояние крови.
1. Куркума
Активное соединение, присутствующее в куркуме, известное как куркумин, участвует в тромболизисе, что позволяет предотвратить тромбоз сосудов. Его лечебные свойства также могут помочь в лечении болей, вызванных уже образованными сгустками крови.
2. Чеснок
По словам некоторых диетологов, у чеснока есть соединения серы, которые, как известно, способствуют растворению сгустков крови. Следует потреблять один сырой зубчик чеснока утром для получения эффективных результатов.
3. Острый перец
Многие перцы, включая острый, являются естественными разбавителями крови и оказывают эффективное воздействие на ее реологические свойства. Все это благодаря присутствию в них салицилатов.
4. Терминалия арджуна
По словам диетолога Симрана Саини из больницы Фортиса, Arjun ki chhaal или Терминация Арджуна – очень эффективно разжижает кровь. Для приема нужно взять кору вечнозеленого дерева и настоять ее в теплой воде. Принимать такой настой следует каждое утро.
5. Семена льна
Эти крошечные семена наполнены очень полезными омега-3 жирными кислотами, которые помогают предотвращать образование сгустков крови и улучшают кровообращение. Омега-3 также содержится в красной рыбе, которую также желательно включить в рацион питания.
Видео: 5 продуктов запрещенных при тромбозе – диета
Осложнения
Тромбоз может блокировать кровоток в любых венах и артериях. Осложнения зависят от того, где находится место поражения. Наиболее серьезные проблемы со здоровьем следующие:
- Инсульт
- Сердечный приступ
- Серьезные проблемы с дыханием.
При небольшом тромбозе возможен его лизис (растворение), что позволяет кровотоку полностью или частично восстановиться. При неблагоприятном течении разрастается соединительная ткань, что приводит к появлению уплотнения.

Профилактика
Снизить риск развития тромбоза можно следующими способами:
- Поддерживать достаточный уровень активности
- После операции как можно быстрее начинать физическую деятельность
- Во время длительных поездок ногами нужно выполнять допустимые упражнения
- Следует носить специальные чулки, которые оказывают сдавливающий эффект
- Перестать употреблять алкогольные напитки, которые часто приводят к обезвоживанию и сгущению крови
- Бросить курить
- Снизить вес
Лечение сопутствующих заболеваний, особенно таких, как диабет, высокое артериальное давление и высокий уровень холестерина, также помогает предотвратить тромбоз.
Видео: Профилактика тромбоза сердца и сосудов







