Что такое тромбоэмболия легочной артерии? Причины возникновения, диагностику и методы лечения разберем в статье доктора Гринберг М. В., кардиолога со стажем в 30 лет.
- Определение болезни. Причины заболевания
- Факторы риска тромбоэмболии лёгочной артерии
- Симптомы тромбоэмболии легочной артерии
- Патогенез тромбоэмболии легочной артерии
- Классификация и стадии развития тромбоэмболии легочной артерии
- Осложнения тромбоэмболии легочной артерии
- Диагностика тромбоэмболии легочной артерии
- Лечение тромбоэмболии легочной артерии
- Общая характеристика заболевания
- Основные причины артериальной закупорки
- Симптомы заболевания
- Возможные осложнения
- Диагностические мероприятия
- Лечение заболевания
- Механизм развития патологии
- Клинические проявления
- Обязательные симптомы
- Другие признаки
- Причины
- Факторы риска
- Группа риска
- Диагностика заболевания
- Лечение
- Оказание срочной помощи
- Дальнейшее лечение
- Консервативное лечение
- Хирургическая операция
- Прогнозы и осложнения
- Последствия тромба в лёгких
- Профилактика заболевания
Определение болезни. Причины заболевания
Тромбоэмболия лёгочной артерии (ТЭЛА) — закупорка артерий малого круга кровообращения кровяными сгустками, образовавшимися в венах большого круга кровообращения и правых отделах сердца, принесёнными с током крови. В результате чего прекращается кровоснабжение лёгочной ткани, развивается некроз (отмирание тканей), возникает инфаркт-пневмония, дыхательная недостаточность. Увеличивается нагрузка на правые отделы сердца, развивается правожелудочковая недостаточность кровообращения: цианоз (посинение кожи), отёки на нижних конечностях, асцит (скопление жидкости в брюшной полости). Заболевание может развиваться остро или постепенно, в течение нескольких часов или дней. В тяжёлых случаях развитие ТЭЛА происходит стремительно и может привести к резкому ухудшению состояния и гибели больного.
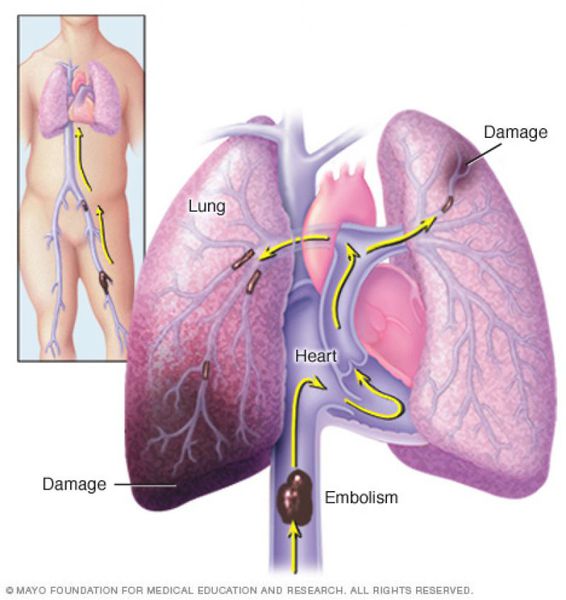
Каждый год от ТЭЛА умирает 0,1% населения земного шара. По частоте смертельных исходов заболевание уступает только ИБС (ишемической болезни сердца) и инсульту. Больных ТЭЛА умирает больше, чем больных СПИДом, раком молочной, предстательной желез и пострадавших в дорожно-траспортных проишествиях вместе взятых. Большинству больным (90%), умершим от ТЭЛА, вовремя не был установлен правильный диагноз, и не было проведено необходимое лечение. ТЭЛА часто возникает там, где её не ожидают — у больных некардиологическими заболеваниями (травмы, роды), осложняя их течение. Смертность при ТЭЛА достигает 30%. При своевременном оптимальном лечении смертность может быть снижена до 2-8%. [2]
Проявление заболевания зависит от величины тромбов, внезапности или постепенного появления симптомов, длительности заболевания. Течение может быть очень разным — от бессимптомного до быстропрогрессирующего, вплоть до внезапной смерти.
ТЭЛА — болезнь-призрак, которая носит маски других заболеваний сердца или лёгких. Клиника может быть инфарктоподобная, напоминать бронхиальную астму, острую пневмонию. Иногда первым проявлением болезни является правожелудочковая недостаточность кровообращения. Главное отличие — внезапное начало при отсутствии других видимых причин нарастания одышки.
ТЭЛА развивается, как правило, в результате тромбоза глубоких вен, который предшествует обычно за 3-5 дней до начала заболевания, особенно при отсутствии антикоагулянтной терапии.
Факторы риска тромбоэмболии лёгочной артерии

При диагностике учитывают наличие факторов риска тромбоэмболии. Наиболее значимые из них: перелом шейки бедра или конечности, протезирование бедренного или коленного сустава, большая операция, травма или поражение мозга.
К опасным (но не столь сильно) факторам относят: артроскопию коленного сустава, центральный венозный катетер, химиотерапию, хроническую сердечную недостаточность, гормонзаместительную терапию, злокачественные опухоли, пероральные контрацептивы, инсульт, беременность, роды, послеродовой период, тромбофилию. При злокачественных новообразованиях частота венозной тромбоэмболии составляет 15% и является второй по значимости причиной смерти этой группы больных. Химиотерапевтическое лечение увеличивает риск венозной тромбоэмболии на 47%. Ничем не спровоцированная венозная тромбоэмболия может быть ранним проявлением злокачественного новообразования, которое диагностируется в течение года у 10% пациентов эпизода ТЭЛА. [2]
К наиболее безопасным, но всё же имеющим риск, факторам относят все состояния, сопряжённые с длительной иммобилизацией (неподвижностью) — длительный (более трёх суток) постельный режим, авиаперелёты, пожилой возраст, варикозное расширение вен, лапароскопические вмешательства. [3]
Некоторые факторы риска — общие с тромбозами артериального русла. Это те же факторы риска осложнений атеросклероза и гипертонической болезни: курение, ожирение, малоподвижный образ жизни, а также сахарный диабет, гиперхолестеринемия, психологический стресс, низкий уровень употребления овощей, фруктов, рыбы, низкий уровень физической активности.
Чем больше возраст больного, тем более вероятно развитие заболевания.
Наконец, сегодня доказано существование генетической предрасположенности к ТЭЛА. Гетерозиготная форма полиморфизма V фактора увеличивает риск исходных венозных тромбоэмболий в три раза, а гомозиготная форма — в 15-20 раз.
К наиболее значимым факторам риска, способствующим развитию агрессивной тромбофилии, относятся антифосфолипидный синдром с повышением антикардиолипиновых антител и дефицит естественных антикоагулянтов: протеина С, протеина S и антитромбина III.
Симптомы тромбоэмболии легочной артерии
Симптомы заболевания разнообразны. Не существует ни одного симптома, при наличии которого можно было точно сказать, что у больного возникла ТЭЛА.
При тромбоэмболии лёгочной артерии могут встречаться загрудинные инфарктоподобные боли, одышка, кашель, кровохарканье, артериальная гипотония, цианоз, синкопальные состояния (обмороки), что также может встречаться и при других различных заболеваниях.
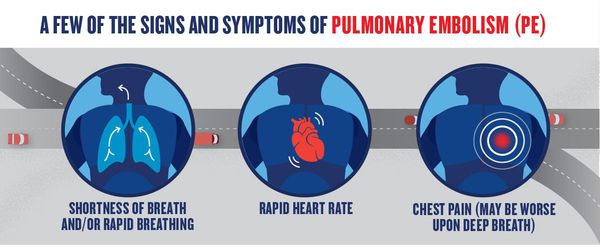
Часто диагноз ставится после исключения острого инфаркта миокарда. Характерной особенностью одышки при ТЭЛА является возникновение её без связи с внешними причинами. Например, больной отмечает, что не может подняться на второй этаж, хотя накануне делал это без усилий. При поражении мелких ветвей лёгочной артерии симптоматика в самом начале может быть стёртой, неспецифичной. Лишь на 3-5 день появляются признаки инфаркта лёгкого: боли в грудной клетке; кашель; кровохарканье; появление плеврального выпота (скопление жидкости во внутренней полости тела). Лихорадочный синдром наблюдается в период от 2 до 12 дней.
Полный комплекс симптомов встречается лишь у каждого седьмого больного, однако 1-2 признака встречаются у всех пациентов. При поражении мелких ветвей лёгочной артерии диагноз, как правило, выставляется лишь на этапе образования инфаркта лёгкого, то есть через 3-5 суток. Иногда больные с хронической ТЭЛА длительное время наблюдаются у пульмонолога, в то время как своевременная диагностика и лечение позволяют уменьшить одышку, улучшить качество жизни и прогноз.
Поэтому с целью минимизации затрат на диагностику разработаны шкалы для определения вероятности заболевания. Эти шкалы считаются практически равноценными, но Женевская модель оказалась более приемлемой для амбулаторных пациентов, а шкала P.S.Wells — для стационарных. Они очень просты в использовании, включают в себя как основные причины (тромбоз глубоких вен, новообразования в анамнезе), так и клинические симптомы.
Параллельно с диагностикой ТЭЛА врач должен определить источник тромбоза, и это довольно трудная задача, так как образование тромбов в венах нижних конечностей часто протекает бессимптомно.
Патогенез тромбоэмболии легочной артерии
В основе патогенеза лежит механизм венозного тромбоза. Тромбы в венах образуются вследствие снижения скорости венозного кровотока из-за выключения пассивного сокращения венозной стенки при отсутствии мышечных сокращений, варикозном расширении вен, сдавлении их объёмными образованиями. На сегодняшний день врачи не могут поставить диагноз расширение вен малого таза (у 40% больных). Венозный тромбоз может развиваться при:
- нарушении свертывающей системы крови — патологическом или ятрогенном (полученном в результате лечения, а именно при приёме ГПЗТ);
- повреждении сосудистой стенки вследствие травм, оперативных вмешательств, тромбофлебита, поражения её вирусами, свободными радикалами при гипоксии, ядами.
Тромбы могут быть обнаружены с помощью ультразвука. Опасными являются те, которые прикреплены к стенке сосуда и двигаются в просвете. Они могут оторваться и с током крови переместиться в лёгочную артерию. [1]
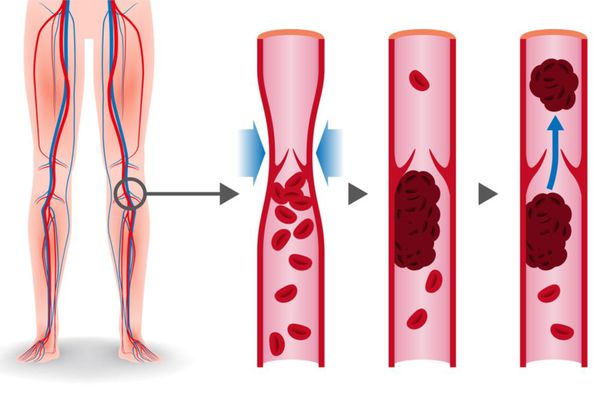
Гемодинамические последствия тромбоза проявляются при поражении свыше 30-50% объёма лёгочного русла. Эмболизация сосудов лёгких приводит к повышению сопротивления в сосудах малого круга кровообращения, повышению нагрузки на правый желудочек, формированию острой правожелудочковой недостаточности. Однако тяжесть поражения сосудистого русла определяется не только и не столько объёмом тромбоза артерий, сколько гиперактивацией нейрогуморальных систем, повышенным выбросом серотонина, тромбоксана, гистамина, что приводит к вазоконстрикции (сужению просвета кровеносных сосудов) и резкому повышению давления в лёгочной артерии. Страдает перенос кислорода, появляется гиперкапния (увеличивается уровень содержания углекислого газа в крови). Правый желудочек дилятируется (расширяется), возникает трикуспидальная недостаточность, нарушение коронарного кровотока. Снижается сердечный выброс, что приводит к уменьшению наполнения левого желудочка с развитием его диастолической дисфункции. Развивающаяся при этом системная гипотензия (снижение артериального давления) может сопровождаться обмороком, коллапсом, кардиогенным шоком, вплоть до клинической смерти.
Возможная временная стабилизация артериального давления создает иллюзию гемодинамической стабильности пациента. Однако через 24-48 часов развивается вторая волна падения артериального давления, причиной которой являются повторные тромбоэмболии, продолжающийся тромбоз вследствие недостаточной антикоагулянтной терапии. Системная гипоксия и недостаточность коронарной перфузии (прохождения крови) обусловливают возникновение порочного круга, приводящего к прогрессированию правожелудочковой недостаточности кровообращения.
Эмболы небольшого размера не ухудшают общего состояния, могут проявляться кровохарканьем, ограниченными инфаркт-пневмониями. [5]
Классификация и стадии развития тромбоэмболии легочной артерии
Существует несколько классификаций ТЭЛА: по остроте процесса, по объёму поражённого русла и по скорости развития, но все они сложны при клиническом применении.
По объёму поражённого сосудистого русла различают следующие виды ТЭЛА:
- Массивная — эмбол локализуется в основном стволе или главных ветвях лёгочной артерии; поражается 50-75% русла. Состояние больного — крайне тяжёлое, наблюдается тахикардия и снижение артериального давления. Происходит развитие кардиогенного шока, острой правожелудочковой недостаточности, характеризуется высокой летальностью.
- Эмболия долевых или сегментарных ветвей лёгочной артерии — 25-50% поражённого русла. Имеются все симптомы заболевания, но артериальное давление не снижено.
- Эмболия мелких ветвей лёгочной артерии — до 25% пораженного русла. В большинстве случаев бывает двусторонней и, чаще всего, малосимптомной, а также повторной или рецидивирующей.
Клиническое течение ТЭЛА бывает острейшим («молниеносным»), острым, подострым (затяжным) и хроническим рецидивирующим. Как правило, скорость течения заболевания связана с объёмом тромбирования ветвей лёгочных артерий.
По степени тяжести выделяют тяжёлую (регистрируется у 16-35%), среднетяжёлую (у 45-57%) и лёгкую форму (у 15-27%) развития заболевания.
Большее значение для определения прогноза больных с ТЭЛА имеет стратификация риска по современным шкалам (PESI, sPESI), включающий 11 клинических показателей. На основании этого индекса пациент относится к одному из пяти классов (I-V), в которых 30-дневная летальность варьирует от 1 до 25%.
Осложнения тромбоэмболии легочной артерии
Острая ТЭЛА может служить причиной остановки сердца и внезапной смерти. При постепенном развитии возникает хроническая тромбоэмболическая лёгочная гипертензия, прогрессирующая правожелудочковая недостаточность кровообращения.
Хроническая тромбоэмболическая лёгочная гипертензия (ХТЭЛГ) — форма заболевания, при которой происходит тромботическая обструкция мелких и средних ветвей лёгочной артерии, вследствие чего повышается давление в лёгочной артерии и увеличивается нагрузка на правые отделы сердца (предсердие и желудочек).
ХТЭЛГ — уникальная форма заболевания, потому что может быть потенциально излечима хирургическими и терапевтическими методами. Диагноз устанавливается на основании данных катетеризации лёгочной артерии: повышения давления в лёгочной артерии выше 25 мм рт. ст., повышения лёгочного сосудистого сопротивления выше 2 ЕД Вуда, выявления эмболов в лёгочных артериях на фоне продолжительной антикоагулянтной терапии более 3-5 месяцев.
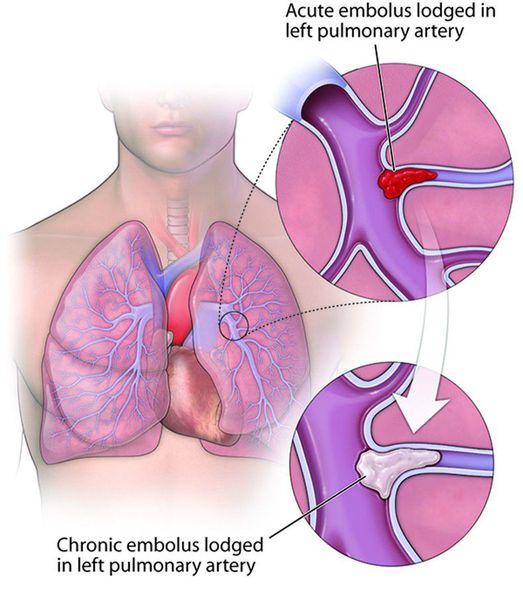
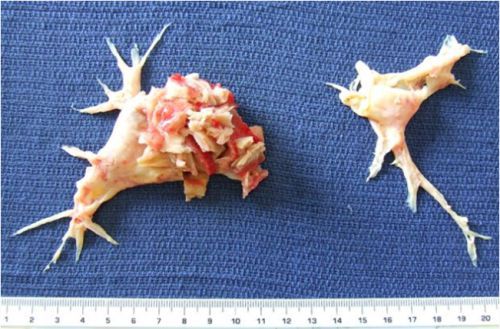
Тяжёлым осложнением ХТЭЛГ является прогрессирующая правожелудочковая недостаточность кровообращения. Характерным является слабость, сердцебиение, снижение переносимости нагрузок, появление отёков на нижних конечностях, накопление жидкости в брюшной полости (асцит), грудной клетке (гидроторакс), сердечной сумке (гидроперикард). При этом одышка в горизонтальном положении отсутствует, застоя крови в лёгких нет. Часто именно с такими симптомами пациент впервые попадает к кардиологу. Данные о других причинах болезни отсутствуют. Длительная декомпенсация кровообращения вызывает дистрофию внутренних органов, белковое голодание, снижение массы тела. Прогноз чаще всего неблагоприятный, возможна временная стабилизация состояния на фоне медикаментозной терапии, но резервы сердца быстро исчерпываются, отёки прогрессируют, продолжительность жизни редко превышает 2 года.
Диагностика тромбоэмболии легочной артерии
Методы диагностики, применяемые к конкретным больным, зависят прежде всего от определения вероятности ТЭЛА, тяжести состояния пациента и возможностей лечебных учреждений.
Диагностический алгоритм представлен в исследовании PIOPED II (the Prospective Investigation of Pulmonary Embolism Diagnosis) 2014 года. [1]
На первом месте по своей диагностической значимости находится электрокардиография, которая должна выполняться всем пациентам. Патологические изменения на ЭКГ — остро возникшая перегрузка правого предсердия и желудочка, сложные нарушения ритма, признаки недостаточности коронарного кровотока — позволяют заподозрить заболевание и выбрать правильную тактику, определяя тяжесть прогноза.
Оценка размеров и функции правого желудочка, степени трикуспидальной недостаточности по ЭХОКГ позволяет получить важную информацию о состоянии кровотока, давлении в лёгочной артерии, исключает другие причины тяжёлого состояния пациента, такие как тампонада перикарда, диссекцию (рассечение) аорты и другие. Однако это не всегда выполнимо в связи с узким ультразвуковым окном, ожирением пациента, невозможностью организовать круглосуточную службу УЗИ, часто с отсутствием чрезпищеводного датчика.
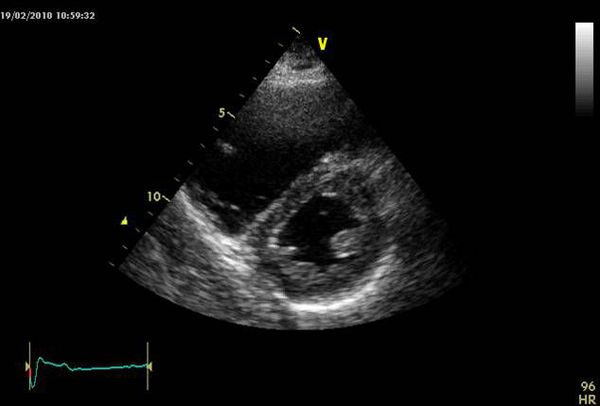
Метод определения D-димера доказал свою высокую значимость при подозрении на ТЭЛА. Однако тест не является абсолютно специфичным, так как повышенные результаты встречаются и при отсутствии тромбоза, например, у беременных, пожилых людей, при фибрилляции предсердий, злокачественных новообразованиях. Поэтому пациентам с высокой вероятностью заболевания это исследование не показано. Однако при низкой вероятности тест достаточно информативен для исключения тромбообразования в сосудистом русле.
Для определения тромбоза глубоких вен высокую чувствительность и специфичность имеет УЗИ вен нижних конечностей, которое для скрининга может проводиться в четырёх точках: паховых и подколенных областях с обеих сторон. Увеличение зоны исследования повышает диагностическую ценность метода.
Компьютерная томография грудной клетки с контрастированием сосудов — высокодоказательный метод диагностики тромбоэмболии лёгочной артерии. Позволяет визуализировать как крупные, так и мелкие ветви лёгочной артерии.
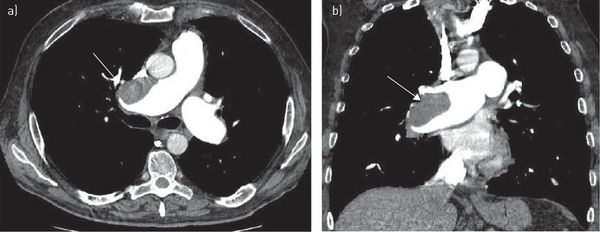
При невозможности выполнения КТ грудной клетки (беременность, непереносимость йодсодержащих контрастных веществ и т.д.) возможно выполнение планарной вентиляционно-перфузионной (V/Q) сцинтиграфии лёгких. Этот метод может быть рекомендован многим категориям больных, однако на сегодняшний день он остаётся малодоступным.
Зондирование правых отделов сердца и ангиопульмонография является наиболее информативным в настоящее время методом. С его помощью можно точно определить как факт эмболии, так и объём поражения. [6]
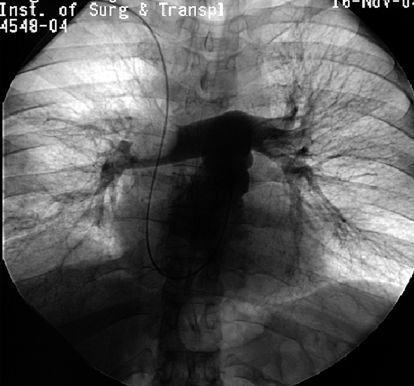
К сожалению, не все клиники оснащены изотопными и ангиографическими лабораториями. Но выполнение скрининговых методик при первичном обращении пациента — ЭКГ, обзорная рентгенография грудной клетки, УЗИ сердца, УЗДГ вен нижних конечностей — позволяет направить больного на МСКТ (многосрезовую спиральную компьютерную томографию) и дальнейшее обследование.
Лечение тромбоэмболии легочной артерии
Основная цель лечения при тромбоэмболии лёгочной артерии — сохранение жизни больного и профилактика формирования хронической лёгочной гипертензии. В первую очередь для этого необходимо остановить процесс тромбооразования в лёгочной артерии, который, как уже говорилось выше, происходит не одномоментно, а в течение нескольких часов или дней.
При массивном тромбозе показано восстановление проходимости закупоренных артерий — тромбэктомия, так как это приводит к нормализации гемодинамики.
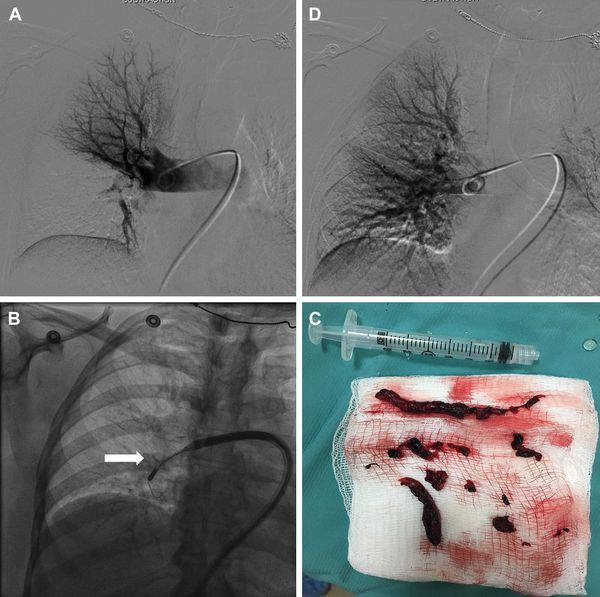
Для определения стратегии лечения используют шкалы определения риска смерти в ранний период PESI, sPESI. Они позволяют выделить группы больных, которым показана амбулаторная помощь либо необходима госпитализация в стационар с выполнением МСКТ, экстренной тромботической терапии, хирургической тромбэктомии или чрезкожного внутрисосудистого вмешательства.
 Тромб в легких представляет большую опасность для жизни. Он может перекрыть артериальный просвет, по которому кровь, насыщенная кислородом, попадает в сердце. Отсутствие нормального кровообращения всегда приводит к серьезным последствиям, сказывающимся на жизнедеятельности организма. В любую минуту тромб может закупорить артерию. Большая часть внезапных смертей приходится именно на тромбоз.
Тромб в легких представляет большую опасность для жизни. Он может перекрыть артериальный просвет, по которому кровь, насыщенная кислородом, попадает в сердце. Отсутствие нормального кровообращения всегда приводит к серьезным последствиям, сказывающимся на жизнедеятельности организма. В любую минуту тромб может закупорить артерию. Большая часть внезапных смертей приходится именно на тромбоз.
Общая характеристика заболевания
Тромбоэмболия легочной артерии не выделяется как отдельное заболевание. Она возникает вследствие закупорки сосудов. Чаще всего тромбы образуются в сосудах нижних конечностей. Оторвавшись от места образования, тромб с током крови несется по организму. Обычно тромб проходит путь сквозь правое предсердие и желудочек, после чего попадает в малый круг кровообращения. С венозной кровью он движется к легочной артерии.
Оторвавшийся тромб называется эмболом. Закупорка просвета легочной артерии получила название тромбоэмболии. Если оторвался тромб в легких, последствия будут зависеть от того, какой сосуд был закупорен. Смерть больного может наступить вследствие гипоксии, которая, в свою очередь, возникает из-за нарушения процессов кровообращения в организме.
Основные причины артериальной закупорки
Тромбофлебит легких чаще всего происходит внезапно. Закупорка легочной артерии может произойти при определенном стечении нескольких неблагоприятных факторов. Наиболее частая причина такого состояния — образование сгустка в сосудах нижних конечностей или же в венозной системе малого таза.
Образованию сгустков должны предшествовать некоторые предрасполагающие факторы:
- замедленное кровообращение и застойные явления в сосудах;
- высокая степень свертываемости крови, вследствие чего развивается предрасположенность к образованию тромбов;
- травмы и другие повреждения стенок венозных сосудов.
Таким образом, у больного должны присутствовать факторы, которые могут спровоцировать легочный тромбофлебит. Но причины таких состояний могут скрываться еще глубже.
Выделяют несколько факторов, которые могут привести к замедлению венозного кровотока:
- сидячий образ жизни;
- длительные поездки, в течение которых человек длительное время находится в одном положении;
- постельный режим, который включается в план лечения многих стационарных больных.

К гиперсвертываемости крови могут привести:
- беременность;
- хирургические операции;
- постоянное употребление гормональных препаратов;
- плохие привычки;
- генетическая предрасположенность;
- онкологические заболевания.
Травмы стенок венозных сосудов могут возникать вследствие таких факторов:
- бытовые травмы нижних конечностей;
- хирургические операции на ногах;
- тромбоз глубоких вен.
Довольно часто тромбы в легких диагностируют у женщин после родов, особенно если они были патологическими и тяжелыми. Начинается процесс с образования сгустка в области икры или бедра. Далее он может попасть в систему кровообращения и закупорить совершенно любой сосуд. Такое состояние сопровождается сильной болью и покраснением в области причинного места, у женщины резко повышается температура тела. Если эти симптомы проигнорировать, может наступить летальный исход.
Симптомы заболевания
Тромбоз легких обычно проявляется такими симптомами:
 Сильная боль в груди.
Сильная боль в груди.- Тахикардия и одышка.
- Постоянное головокружение вплоть до потери сознания.
- Резкое падение сосудистого тонуса.
- Цвет кожи изменяется. Она становится бледной. Иногда обнаруживаются синюшные участки.
- У человека появляются проблемы психологического характера, связанные со страхом внезапной смерти.
Симптомы заболевания обычно ярко выражены. Их ни в коем случае нельзя игнорировать. Своевременно оказанная помощь может уберечь человека от внезапной смерти. Именно поэтому при первых признаках тромбоэмболии следует незамедлительно вызывать скорую медицинскую помощь.
Возможные осложнения
Наличие тромба в легких считается предельно тяжелым состоянием. Если вовремя не принять все необходимые меры для разжижения крови, могут возникнуть серьезные осложнения:
- хроническое повышение давления в легочных сосудах;
- эмболия сосудов большого круга кровообращения;
- инфаркт легкого.
Кроме легочных осложнений, тромбоз может стать причиной появления патологий других органов. Наиболее распространенные среди них:
- пневмонии и плевриты;
- эмпиема;
- абсцесс легких;
- пневмоторакс;
- почечная недостаточность.
Все эти осложнения так или иначе влияют на качество жизни больного. Они также требуют тщательной диагностики и безотлагательной терапии.
Диагностические мероприятия
 На основании осмотра больного и изучения его жалоб окончательный диагноз поставить невозможно. Поэтому дополнительные методы диагностики являются обязательными. Диагностика легочного тромбофлебита представляет некоторые трудности. Поэтому доктор должен определить все возможные факторы риска развития заболевания. Только таким образом можно будет определить причину, по которой тромб мог попасть в легкие.
На основании осмотра больного и изучения его жалоб окончательный диагноз поставить невозможно. Поэтому дополнительные методы диагностики являются обязательными. Диагностика легочного тромбофлебита представляет некоторые трудности. Поэтому доктор должен определить все возможные факторы риска развития заболевания. Только таким образом можно будет определить причину, по которой тромб мог попасть в легкие.
Для постановки окончательного диагноза обязательными являются такие дополнительные методы диагностики:
- Электрокардиограмма. Позволяет определить степень тяжести заболевания.
- Рентгенологическое обследование. Не очень информативно в этом случае, но его используют для того, чтобы исключить наличие других заболеваний со сходной симптоматикой.
- Эхокардиография. При помощи этого метода определяют точную локализацию тромба. Изучают его форму и размеры.
- Сцинтиграфия легких. Изучение легочных сосудов. Этот метод позволяет определить, в какой зоне произошло нарушение кровообращения. Однако обнаружить таким образом место нахождения тромба невозможно.
- УЗИ вен нижних конечностей.
В процессе обследования необходимо обнаружить, где точно находится тромб, и оценить, не представляет ли он опасности для жизни больного. Если риск для жизни окажется минимальным, назначается медикаментозная терапия, направленная на разжижение крови и рассасывание тромба. В случае возможного летального исхода проводиться экстренное хирургическое вмешательство.
Лечение заболевания
 Тромбоз легких, последствия которого всегда очень серьезны, нужно лечить сразу после появления первых симптомов. Лечебная тактика будет зависеть от тяжести заболевания и возможности появления осложнений, опасных для жизни. В основном используют комплексную терапию, которая включает в себя медикаментозную терапию и хирургическое вмешательство.
Тромбоз легких, последствия которого всегда очень серьезны, нужно лечить сразу после появления первых симптомов. Лечебная тактика будет зависеть от тяжести заболевания и возможности появления осложнений, опасных для жизни. В основном используют комплексную терапию, которая включает в себя медикаментозную терапию и хирургическое вмешательство.
Медикаментозное лечение направлено на растворение тромбов и должно быть направлено на профилактику появления новых сгустков. Наиболее часто применяют такие препараты: «Гепарин», «Стрептокиназа», тканевой активатор плазминогена. Прием этих лекарств должен проводится под строгим контролем уровня свертываемости крови.
Тромболитическую терапию запрещено проводить после хирургических вмешательств. Противопоказанием к применению перечисленных препаратов являются заболевания, вследствие которых может развиться сильное кровотечение, поскольку все тромболитические средства способствуют сильному разжижению крови.
Хирургическое вмешательство проводится в самых тяжелых случаях. Показанием служит поражение большой области, при котором показана экстренная операция по удалению тромба из легкого. Сложные операции проводятся в случаях закупорки больших сосудов. В таких случаях нужно восстанавливать кровоток на всей площади легкого.
Если легочный тромб оторвался, то, сколько человек может прожить, зависит от стадии заболевания. Чем раньше будет выявлена патология, тем быстрее будут приниматься меры по ее устранению. Тромбоэмболия легочной артерии — очень серьезный симптом, который требует оперативного врачебного вмешательства. Поэтому при появлении первых симптомов, которые могут говорить о наличии тромба в легких, нужно срочно обращаться за медицинской помощью. Помочь человеку можно будет в течение часа. В противном случае возможно возникновение серьезных осложнений, вплоть до летального исхода.
К категории самых опасных заболеваний, способных привести к неожиданному летальному исходу, относится тромбоэмболия лёгочной артерии. Более известна она под простым названием – тромб в лёгких.
Механизм развития патологии
Данные определения означают закупорку сосудов тромбом, представляющим собой кровяной сгусток.
Опасность ситуации заключается в том, что если тромб оторвался и проник в лёгкие с кровотоком, это может спровоцировать нарушение нормального кровообращения по кровеносным сосудам, что очень часто становится причиной смерти пациента вследствие перекрытия лёгочной артерии.
Согласно статистике, тромбоэмболия лёгочной артерии (ТЭЛА) приводит к внезапной смерти практически в каждом третьем случае. Процент выживания зависит от своевременности оказания срочной медицинской помощи.

ТЭЛА — это не самостоятельное заболевание, а следствие проникновения тромба в лёгочную артерию. Он чаще образуется в венах ног. Также местом его локализации бывает правое предсердие, откуда оторвавшийся тромб (эмбол) начинает путешествовать по венам и артериям.
С током крови эмбол перемещается в лёгочную артерию, что становится предпосылкой для вероятности закупорки просвета одного из мелких её ответвлений. В результате кровообращение блокируется тромбом, и наступает гипоксия.
Клинические проявления
Определить наличие тромба в лёгких по возникновению негативной симптоматики удаётся далеко не всегда. Это связано с тем, что подобные признаки характерны для целого ряда заболеваний. Однако следует ознакомиться с ними, чтобы не пропустить начало серьёзного патологического состояния.
Тромбофлебит лёгких отличается стремительностью развития негативной симптоматики, тяжёлым течением патологии и выразительным проявлением признаков заболевания, ставшего пусковым механизмом осложнений в лёгких.
Обязательные симптомы
Среди основных проявлений, указывающих на то, что причиной патологического процесса является тромб лёгочной артерии, отмечаются:
- Возникновение одышки неопределённой этиологии. Она является практически первым звоночком, сигнализирующим о развитии патологического процесса. Особенно тревожно её появление, если к этому не существует причин – заболеваний сердца и сосудов, проблем с состоянием органов дыхания. Особенные признаки одышки – появление шелестящего звука в процессе выдоха и постоянное проявление, не зависящее от наличия физической нагрузки.
- Резкое увеличение сердечного ритма. Этот показатель увеличивается до 100 сокращений в течение одной минуты без видимых на то причин.
- Пониженное артериальное давление. Отмечается следующая закономерность зависимости данных показателей от степени тяжести патологии – чем сложнее состояние пациента, тем ниже опускаются значения АД.
- Явное прослушивание сердечных ударов, сопровождающихся сдавливающим дискомфортным состоянием в зоне расположения сердца. Сдавливание иногда отдаёт в подлопаточную область и вызывает тянущие боли в руке.
- Болезненные ощущения в области грудины. Они характеризуются повышенной остротой проявления. Их возникновение обусловлено давлением на стенки сосуда, являющимся следствием закупорки артериального ствола тромбом. Интенсивность боли напрямую зависит от степени поражения сосудистых стенок и нарушения процесса движения кровотока.
- Боль, распространяющаяся на всю грудную клетку. Данное состояние характерно для инфаркта лёгкого, развивающегося на фоне осложнений, вызванных блуждающим тромбом. Кашель, попытка сделать глубокий вдох значительно усиливают болевые ощущения. Отягощается течение патологии повышением температуры, вероятностью нарушения мозгового кровообращения, провоцирующего судороги и коматозное состояние.
- В редких случаях боль локализуется в правом подреберье. Это результат пагубного воздействия тромба, провоцирующего нарушение кровотока и негативно отражающегося на состоянии жизненно важного органа, каковым является печень.
Перечисленные признаки нельзя отнести к разряду специфических симптомов, хотя они обязательно присутствуют при развитии лёгочной тромбоэмболии. Их возникновение характерно для многих патологий.
Другие признаки
Частым признаком тромбофлебита лёгких являются такие выразительные проявления, как:
- бледная кожа пепельного оттенка;
- снижение перистальтики кишечника;
- пульсирующие проявление в венах, расположенных в области шеи и нижних конечностей;
- интенсивный болевой синдром при пальпации брюшиной зоны;
- озноб;
- тошнота и рвота;
- кашель с содержанием в слизи кровяных сгустков;
- головокружение;
- отключение сознания, синюшность носогубного треугольника.

Проявление последних симптомов свидетельствует о тромбоэмболии массового поражения лёгких и близлежащих органов.
Часто критическое состояние подкрадывается к пациенту вообще без каких-либо симптомов, а необратимые последствия происходят буквально за считаные минуты.
Из этого следует сделать вывод, что только внимательное отношение к своему здоровью, реагирование на малейшие отклонения в состоянии станут предпосылкой для своевременного выявления причины ухудшения состояния и возможности противостояния коварному недугу.
Причины
Перед ознакомлением с факторами, провоцирующими развитие такого грозного заболевания, как ТЭЛА, необходимо выяснить, где и по какой причине образуется лёгочный тромб – основной провокатор патологического состояния. Это:
- поражение тромбом вен, расположенных в нижних конечностях;
- образование опасного сгустка крови на стенках любого сосуда вследствие налипания на них атеросклеротических бляшек;
- локализация тромба в венах верхних конечностей.
Исключительно редкие случаи образования тромба в области брюшины.
Факторы риска
Тромбоэмболия развивается на фоне таких провокационных состояний, как:
- Замедленное движение жидкости по кровеносной системе. Снижение скорости кровотока является следствием малоподвижного образа жизни, связанного с особенностями производственной деятельности, а также прикованностью к постели вследствие различных заболеваний.
- Атеросклеротические изменения на стенках сосудов, провоцирующие образование тромбов и повреждение сосудистых стенок. Такие ситуации становятся следствием повышенных показателей холестерина, травмирования или операционного вмешательства в области нижних конечностей.
- Повышенная свёртываемость крови. Такие процессы возникают в организме в результате бесконтрольного применения средств контрацепции, при развитии онкологических процессов, в результате хирургических операций и во время беременности.
Негативно влияет на состояние крови никотин. Поэтому её гиперсвёртываемость часто отмечается у злостных курильщиков.
Группа риска
Не так давно к данной категории относились пациенты старше 50-летнего возраста. В настоящее время патология значительно помолодела в связи с низкой двигательной активностью населения. При этом мужчины подвержены заболеванию в большей степени.
Тромб в лёгких образуется в результате таких предрасполагающих состояний, как:
- наличие в анамнезе пациента патологий сердечной и сосудистой системы;
- различные заболевания крови, способствующие её сгущению или замедлению кровотока;
- тромбофлебит;
- варикоз;
- дисфункция щитовидной железы;
- ожирение;
- гиподинамия;
- бесконтрольное употребление медикаментозных средств, оказывающих негативное воздействие на сердце, сосуды и нарушающих естественный процесс свёртываемости крови;
- вынужденное длительное сохранение одной позы;
- киста, опухоль;
- хирургическое вмешательство;
- наличие генетических заболеваний;
- пристрастие к курению.

Разнообразие причин и факторов, профоцирующих формирование тромба в лёгких, свидетельствует о достаточно высокой вероятности развития опасного заболевания.
Диагностика заболевания
Диагностировать тромб в лёгких достаточно сложно. С этой целью проводится:
- обстоятельный опрос пациента о ранее перенесённых и имеющихся хронических заболеваниях;
- осмотр кожного покрова;
- прослушивание тонов сердца и лёгочного дыхания.
В основе диагностики — ряд лабораторных и инструментальных процедур. Среди них:
- клиничиеский анализ крови и её биохимическое исследование;
- коагулограмма;
- выявление присутствия D-димеров — разрушительных процессов в лёгочной артерии, являющихся следствием негативного действия тромбов;
- кардиограмма;
- рентгенография;
- эхография;
- ангиография;
- сцинтиграфия;
- УЗИ;
- КТ.
На основании полноценной диагностической информации становится возможным дифференцированный подход к постановке точного заключения о причине заболевания и степени его тяжести. Это даёт возможность назначить адекватный курс лечения и предупредить дальнейшее прогрессирование опасных патологических процессов.
Лечение
При подозрении на тромб в лёгочной артерии, а особенно в случае предположения, что он оторвался и путешествует, требуется оказание пациенту срочной медицинской помощи, так как негативная симптоматика развивается молниеносно. Промедление в данной ситуации чревато необратимыми последствиями.
Оказание срочной помощи
Предотвращение летального исхода напрямую зависит от своевременности проведения экстренных мер, которые проводятся в отделении реанимации.
Алгоритм лечебных мероприятий включает следующие мероприятия:
- Подключение катетера в центральную вену.
- Внутривенное введение Реополиглюкина или смеси Глюкозы с Новокаином.
- Затем следует внутривенное введение Гепарина, Эноксапарина или Дальтепарина.
- С целью устранения интенсивного болевого синдрома используются обезболивающие препараты с наркотическим действием. Наиболее эффективные из них – Фентанил, Дроперидол и Лексир.
- Далее проводится оксигенотерапия, предполагающая введение тромболитиков – Урокиназа или Стретокиназа.
- Симптомы аритмии устраняются Дигоксином, Сульфатом магния, Панангином или Рамиприлом.
- Шоковое состояние предполагает введение Гидрокортизона или Преднизолона.
- Для снятия спазмов сосудов используется Но-Шпа, Папаварин, Эуфеллин.

Проведение реанимационных мер способствует стабилизации кровообращения в лёгких, предотвращает вероятность развития сепсиса и лёгочной гипертонии.
Срочная помощь – первый этап терапевтических мероприятий. Чтобы лечить тромбофлебит лёгких, потребуется длительный курс терапии.
Дальнейшее лечение
После устранения острого состояния лечение продолжается с целью окончательного растворения тромба и предотвращения вероятности рецидива патологического процесса.
Продолжение лечебных мер осуществляется двумя методами. Это тромболитическая медикаментозная терапия или хирургическая операция.
Консервативное лечение
Основная направленность лечебного курса – растворение имеющихся сгустков и предотвращение формирования новых тромбов. Лечение проходит по следующей схеме:
- Внутривенное введение Гепарина, Фраксипарина, Урокиназа, Стрептокиназа. Длительность курса – от 7 до 10 дней. Данные препараты предполагают обязательный контроль над показателями, отражающими свёртываемость крови.
- За 3-4 дня до прекращения терапии Гепарином в лечебную схему добавляются тромболитические препараты – Кардиомагнил, Варфарин, Тромбостоп. Длительность приёма составляет около года.
- Использование активатора плазминогена на тканевой основе.
Тромболитики не назначаются после хирургического лечения и наличия патологических состояний, сопровождающихся вероятностью возникновения кровотечений.
Хирургическая операция
Показанием к операционному вмешательству становится массивное поражение лёгких, сопровождающееся блокированием тромбом кровотока в крупных ответвлениях или стволе артерии.
Такая ситуация требует немедленного удаления тромба из кровеносного сосуда, чтобы возобновить кровообращение, нарушенное практически во всем лёгком.
Прогнозы и осложнения
Необходимо отметить, что прогноз хирургической операции, равно как и приступа ТЭЛА, предсказать не представляется возможным.
Однако оперативность выполнения реанимационных мероприятий и профессионально выполненная операция становятся единственной возможностью предотвратить необратимые последствия и спасти пациенту жизнь.
Последствия тромба в лёгких
Осложнения, развивающиеся на фоне тромбофлебита лёгких, приводят к таким печальным последствиям, как:
- летальный исход буквально за несколько минут;
- острое воспаление лёгкого и гибель органа;
- плеврит;
- кислородное голодание;
- рецидивирующий тромбоз лёгочной артерии.
К сожалению, согласно статистическим данным вероятность смертельного исхода наблюдается в каждом 5 случае после перенесённой тромбоэмболии лёгочной артерии в течение года. 20% пациентов погибают вследствие рецидивирующего тромбоза лёгких в течение 4 лет.
Профилактика заболевания
Избежать печальной участи удаётся при условии соблюдения рекомендаций специалистов по выполнению правил профилактики. Та же статистика свидетельствует, что их соблюдение позволяет снизить риск формирования тромбов почти на 85%. Вот эти рекомендации:
- Ведение активного образа жизни, предполагающего выполнение посильной физической нагрузки.
- Занятия лечебной гимнастикой.
- Длительное пребывание на свежем воздухе.
- Ежедневные пешие прогулки.
- Коррекция питания, предусматривающая исключение из меню жирных, жареных и острых блюд.
- Нормализация веса.
- Отказ от курения и употребления спиртных напитков.
- Ношение удобной обуви.
- Постоянное использование компрессионного белья, предупреждающего развитие варикоза.
- Приём антикоагулянтов, предотвращающих повышение свёртываемости крови.
- Имплантация кава-фильтров, обеспечивающих нормализацию кровотока и исключающих вероятность формирования сгустков крови.
Внимательное отношение к состоянию своего здоровья, своевременное обращение за медицинской помощью, ведение здорового образа жизни, неукоснительное выполнение врачебных рекомендаций – вот залог успешного противостояния негативным проявлениям патологии.







